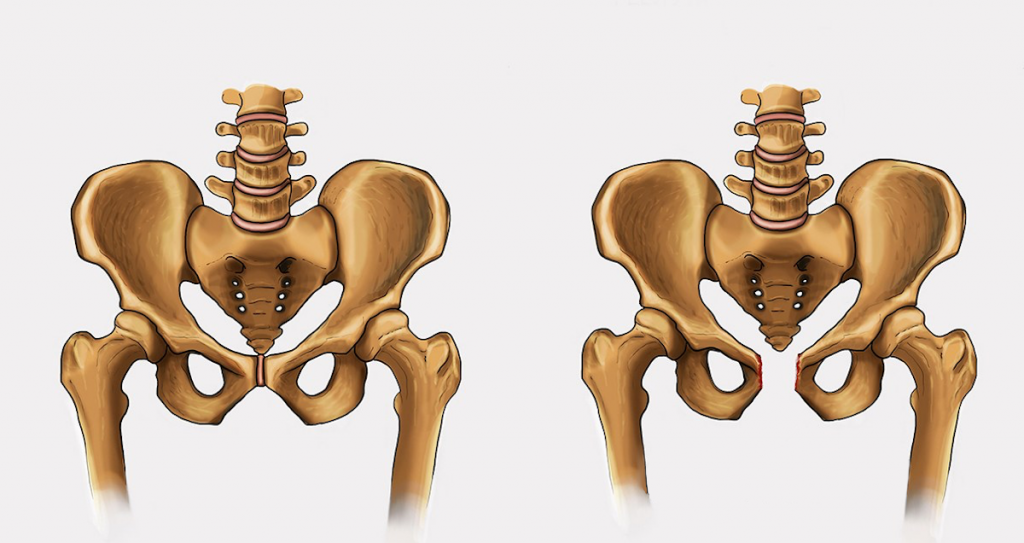
Что такое саблевидная лобковая кость
Как выглядит саблевидная лобковая кость
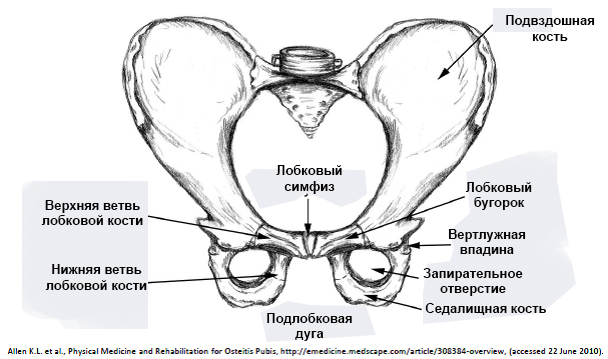
Тазовое кольцо образовано соединением трех видов костей – одной крестцовой и двух парных: подвздошными и лонными. Является важным конструктивным элементом скелета человека, обеспечивающим переход от позвоночника к нижним конечностям. Широкая его часть, так называемый большой таз, закрыта спереди мускулатурой брюшного пресса, в центре которой находится пупок. Здесь располагается нижняя часть кишечника. Малый таз представляет собой сужающийся книзу костный канал, где размещается прямая кишка, мочевой пузырь, репродуктивные органы. В число костей, образующих этот канал, входит лонная кость таза.
Анатомическое строение
Верхние ветви, образуя соединение, именуемое в анатомии полусуставом, под углом сочленяются в единое целое при помощи симфиза – хрящевой прослойки, расположенной между лобковыми бугорками обеих костей. От полости брюшины верхнюю часть лонных костей отделяют лобковые борозды, а нижнюю часть от бедер – тазобедренные борозды. При сращении верхних ветвей с нижними формируется овальное запирательное отверстие, закрытое мембраной и наружной запирательной мышцей.
Лобок у представителей обоих полов располагается точно над наружными половыми органами. Его строение у мужчин и женщин имеет некоторые различия.
Главное отличие, позволяющее патологоанатомам со стопроцентной уверенностью отличать женский скелет от мужского, состоит в типе сращения ветвей. Нижние ветви лобковой кости у мужчин сходятся под острым, так называемым подлобковым углом, тогда как у женщин они образуют прямой угол, расходясь на большее расстояние. Кроме того, лобковые кости у женщин гораздо тоньше мужских.
Гендерные особенности строения тазовых костей помогают специалистам определить половую принадлежность останков при криминальных расследованиях и археологических раскопках.
Функциональная нагрузка
Лонная кость выполняет одновременно несколько функций в организме человека. Являясь основой передней стенки тазового кольца, она:
Тело лонной/лобковой кости является составным элементом вертлужной впадины, представляющей собой вместилище головки тазобедренного сустава. Поэтому она напрямую влияет на движение нижних конечностей. Также к ней прикреплена запирательная мышца одноименного отверстия.
Таким образом, лонное сочленение представляет собой важную часть тазовых костей. Травмы или заболевания, поражающие лобковые кости, отражаются на двигательных способностях человека. Они могут быть одной из причин возникновения кровотечений и поражения внутренних органов брюшной полости, а также привести к защемлению седалищного нерва.
У женщин здоровое состояние лонного сочленения оказывает прямое влияние на процесс вынашивания и рождения ребенка, поскольку оно поддерживает плод при беременности и обеспечивает его нормальное прохождение по родовым путям.
Патологические состояния
Для диагностики переломов лонной кости используется рентгеноскопия. Однако в некоторых случаях – например, при продольных трещинах, – обнаружить травму на рентгеновском снимке не удается. Тогда применяется методика компьютерной томографии либо ультразвукового исследования (УЗИ).
Выбор способа лечения зависит от характера травмы. При поперечных переломах лонной кости в курс терапии входит иммобилизация с фиксацией таза, назначение анальгетиков и нестероидных противовоспалительных препаратов (НПВП). Длительность иммобилизации также зависит от характера травмы и от индивидуальных показателей пациента. В случае смещения костных обломков может потребоваться хирургическая операция, включающая их выравнивание и наложение скрепляющих скоб на место перелома. В число реабилитационных процедур после травмы лонной кости входят массаж и лечебная физкультура, а также физиопроцедуры согревающего характера.
Выступ нажимает на половой член мужчины, а тот, в свою очередь, давит на надкостницу и прижимает к саблевидному краю мочеточник партнерши, причиняя ей сильную боль. Иногда это делает невозможной для женщины половую жизнь. При подобном дефекте развития лобковой кости следует обратиться к гинекологу либо сексопатологу, который может порекомендовать позы для полового контакта.
Саблевидная форма лобковой кости способна стать препятствием для нормального прохождения плода через лонное отверстие при родах. В некоторых случаях медикам приходится прибегать к хирургической операции, чтобы приплющивать саблевидный нарост на валике до нормальной формы.
Хронические боли в области лобковой кости могут означать заболевание мочевого пузыря. У женщин они бывают следствием гинекологических проблем, у мужчин — симптомом паховой грыжи, простатита или аденомы предстательной железы.
Влияние беременности на лонную кость
В период вынашивания плода у беременной женщины могут возникнуть острые боли в области лобка. Ей становится трудно ходить по лестнице, вставать из сидячего положения. Меняется походка — становясь раскачивающейся, «утиной».
О подобных симптомах необходимо сообщить врачу, наблюдающему женщину. С целью облегчения ее состояния гинеколог может порекомендовать:
Рекомендуется прием кальциесодержащих препаратов. Многим беременным избавиться от боли в лонном сочленении помогают специальные упражнения: «лотос», «бабочка».
Боль в области лонного сочленения после родов может появиться из-за симфизиолиза – возникшего по причине родовых перегрузок расхождения между двумя лобковыми костями, ведущего к их нестабильности. Также может случиться острый разрыв симфиза, сопровождаемый выраженным болевым синдромом. В этом случае женщине рекомендуется постельный режим с использованием специальных ортопедических приспособлений, стягивающих кости таза. В дальнейшем необходимо ношение бандажа и наблюдение у хирурга. При повторной беременности проблеме следует уделить особое внимание.
Ультразвуковая диагностика симфизиопатий и расхождения костей лонного сочленения
Начало изучения симфизиопатий, согласно историческим данным, относится еще к 16 веку. Так, в 1543 году Везалий (Vesalius) предположил неподвижность соединения костей лонного сочленения и невозможность их расхождения во время родов, а его ученик, Арантиус (Arantius), считал неправильное строение костей таза основной причиной осложненных родов. Спустя 100 с лишним лет, в 1701 году Девентером (Deventer) и его учениками было положено начало акушерскому учению о тазе. Существующие диагностические критерии симфизиопатии беременных и разрыва лонного сочленения в родах были разработаны на основе рентгенологических методик еще в середине прошлого века.
Лонное сочленение или лобковый симфиз – неподвижный сустав, однако во втором триместре беременности и в родах иногда происходит расхождение костей лонного сочленения, что приводит к развитию симфизита. Болевой синдром у пациенток с симфизиопатией наиболее часто возникает у женщин в III триместре беременности (72,5% встречаемость), в родах (20%) и в раннем послеродовом периоде (7,5%). Боли могут быть как умеренной степени выраженности, так и выраженные, изменяющие характер походки, вплоть до затруднения самостоятельного передвижения (при ширине хряща 9-10мм).
До недавнего времени единственно возможным методом измерения истинной коньюгаты (ширина хряща) лонного сочленения считался рентгенологический метод. С развитием ультразвуковых методик стало возможным диагностировать расхождение костей лонного сочленения не прибегая к воздействию рентгеновского излучения. Ультразвуковое исследование малого таза (пельвиометрия) выполняется в В-режиме, производят ультразвуковое измерение ширины хрящевой части лонного сочленения при поперечном абдоминальном сканировании, располагая ультразвуковой датчик непосредственно над лоном, оценивают толщину верхней и пе-редней связок, а также контуров лонных костей, структуру связок и межлонного диска. Дифференциация костной и хрящевой части лонных костей при ультразвуковом сканировании трудности не представляет, что обеспечивает возможность точного измерения ширины хряща. Обнаруживаемая при ультразвуковом исследовании неоднородность структуры межлонного диска и снижение его эхогенности прямо ассоциированы с более ранним началом и более тяжелым течением симфизиопатии, а также риском разрыва лонного сочленения в родах. По данным И.А. Озерской, М.И. Агеевой ошибка ультразвукового измерения хрящевой части лонного сочленения у женщин при сравнении с рентгенологическим методом не превышает 1-2мм у 28,6% пациенток, а у 71,4% пациенток по двум методам полностью совпадает. Средняя ошибка в данном исследовании составила всего 0,4+0,6мм, что доказывает высокую точность ультразвуковой пельвиометрии. Авторы в проведенном исследовании указывают нормальную ширину хряща лонного сочленения от 4 до 6мм (по данным ретгенологического метода предельная ширина хряща составляет 7-8мм), а также обосновывают целесообразность использования ультразвукового метода для диагностики симфизиопатий, расхождения костей лонного сочленения и разрывах симфиза вместо традиционной рентгенографии. Ультразвуковое исследование является высокоинформативным методом в диагностике состояния лонного сочленения у женщин, и может применяться как скрининговый в любые сроки беременности.
Список использованной литературы:
Буммъ Э. Руководство к изучению акушерства в двадцати восьми лекциях. Под редакцией проф. П.Т. Садовского. 2-е издание. Петербург – Киев: Сотрудникъ. 1913.756с.
Озерская И.А., Агеева М.И. Хроническая тазовая боль у женщин репродуктивного возраста. М., Видар, 2009. С. 270-273.
Озерская И.А. Эхография в диагностике причин хронических болей у женщин репродуктивного возраста: Дисс. докт. мед. наук. М.: Изд. РМАПО. 2005. 358 с.
Линденбратен Л.Д. Методика чтения рентгеновских снимков. Л.: Медгиз. 1960. С. 305-307.
Синельников Р.Д. Атлас анатомии человека. Т 2. М.: Медицина, 1973. 468с.
Черкасова Н.Ю. Прогнозирование риска материнского травматизма у беременных с патологией лонного симфиза.
Реабилитация после перелома крестца и лонной кости
Специалисты реабилитационного центра “Лаборатория Движения” помогут в восстановлении функций опорно-двигательного аппарата
Первичная консультация реабилитолога
Среди серьезных травм опорно-двигательного аппарата наиболее проблематичным является повреждение заднего отдела тазового кольца. Его клинические проявления и варианты степени тяжести весьма многообразны: от перелома лонной кости до сложнейшей жизнеугрожающей травмы, с нарушением целостности мягких тканей и неврологическими осложнениями. И только грамотная оперативная коррекция, и последующая комплексная реабилитация после перелома крестца дают высокий шанс на возвращение к активной жизни.
Рассказывает специалист ЦМРТ
Дата публикации: 12 Августа 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Так ли мне нужна реабилитация?
Отсутствие восстановительных мероприятий после стабилизации костных структур существенно ухудшает результаты лечения и даже может стать причиной неблагоприятных последствий.
Возможные осложнения без реабилитации
Через сколько можно начинать реабилитацию?
Восстановительные мероприятия предпочтительно начинать как можно раньше. При определении оптимальных сроков реабилитации и вертикализации пациента учитывается тяжесть, вид повреждения, возраст, общее состояние и уровень его физической активности.
Продолжительность восстановительного периода
Для полного восстановления стабильности в области перелома, нормализации опорно-двигательной функции и ритмических тазовых процессов может потребоваться 6-12 месяцев.
Когда будут заметны улучшения?
В данной ситуации успех во многом зависит от локализации, степени тяжести повреждения, а также от мотивации к лечению и выполнения врачебных рекомендаций.
Реабилитация позвоночника: материал специалистов РЦ “Лаборатория движения”
Скачайте подробную программу реабилитации
Цитата от специалиста по реабилитации
Цитата от специалиста по реабилитации
Травмы и заболевания опорно-двигательного аппарата могут существенно снизить уровень активности, как в спортивном плане, так и на бытовом уровне. Реабилитация в “Лаборатории движения” направлена на максимально возможное восстановление, компенсацию нарушенных или полностью утраченных функций. Мультидисциплинарный, комплексный, но в то же время индивидуальный подход позволяет сократить сроки восстановления. Специалисты клиники стремятся сформировать ответственное отношение пациента к реабилитационному процессу и своему здоровью.
Методы лечения
Комплекс восстановительных мероприятий при травматических повреждениях таза включает:
Реабилитация после переломов лонной кости или верхней задней части тазовой полости назначается индивидуально, с учетом особенностей травмы и общего состояния здоровья пациента.
Лечебная физкультура (ЛФК)
Лечение людей с хроническими болезнями опорно-двигательного аппарата, легких, нервной системы.
Рефлексотерапия
Импульсное физическое воздействие на биологически активные точки человеческого тела устраняет.
Физиотерапия
Различные методы физического воздействия природного и искусственного происхождения.
Лечебный массаж
Направлен на снижение болевого синдрома, снятия спазма, поднятие мышечного тонуса и восстановление.
Механотерапия
Занятия на тренажерах Artromot для коленного и плечевого сустава для пациентов после операций и травм.