Что такое синдром близнецов
Касается всех беременных: что такое феномен исчезающего плода
» data-image-caption=»» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/fenomen-ischezayushhego-ploda.jpg?fit=448%2C300&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/fenomen-ischezayushhego-ploda.jpg?fit=822%2C550&ssl=1″ />
Многие женщины считают, что многоплодная беременность им не грозит, ведь в их роду ни у кого не было двойняшек. На самом деле 70% беременных изначально вынашивают двойню, но один из плодов замирает. Что происходит дальше? Как это сказывается на развитии второго малыша? И можно ли спасти второй плод, если один из двойни замер на приличном сроке?
феномен исчезающего плода
» data-image-caption=»» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/fenomen-ischezayushhego-ploda.jpg?fit=448%2C300&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/fenomen-ischezayushhego-ploda.jpg?fit=822%2C550&ssl=1″ loading=»lazy» src=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/fenomen-ischezayushhego-ploda-822×550.jpg?resize=790%2C529″ alt=»феномен исчезающего плода» width=»790″ height=»529″ srcset=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/fenomen-ischezayushhego-ploda.jpg?resize=822%2C550&ssl=1 822w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/fenomen-ischezayushhego-ploda.jpg?resize=448%2C300&ssl=1 448w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/fenomen-ischezayushhego-ploda.jpg?resize=768%2C514&ssl=1 768w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/fenomen-ischezayushhego-ploda.jpg?w=894&ssl=1 894w» sizes=»(max-width: 790px) 100vw, 790px» data-recalc-dims=»1″ />
Опасна ли многоплодная беременность
Многоплодная беременность представляет собой развитие двух плодов в матке при одной беременности. Беременность может быть монозиготной, когда двойняшки развиваются из одиночной яйцеклетки и дизиготической — два плода из двух яйцеклеток. В случае оплодотворения и сегментации (деления) одного яйца образуются монозиготные близнецы, а в случае оплодотворения двух яиц, которые могут образоваться из одного или двух фолликулов, развиваются дизиготные близнецы.
Соотношение многоплодных и одиночных беременностей составляет 1:89 (согласно закону Хеллина). Частота множественных беременностей зависит от: расы родителей, возраста и паритета матери, использования гормонов — кломида и гонадотропина для стимуляции овуляции, сроков прекращения использования противозачаточных таблеток. На возможность многоплодного зачатия влияет даже сезон, а именно воздействие солнечного света.
Из-за возникновения многочисленных осложнений двойная беременность и роды двойни относятся к рискованным. Это подтверждается клиническими данными о более частых спонтанных абортах, особенно при монозиготных беременностях, гипертонии во время беременности, кровоизлиянии различной этиологии, анемии, раннем разрыве амниотических мембран, гидрамниозах, преждевременных родах и т.д.
Синдром исчезающего плода
Гинекологи утверждают, что около 70% всех беременностей — многоплодные, но к 3-й неделе один из эмбрионов погибает незаметно для матери.
На ранних сроках гибель второго плода при дихорионической беременности (когда каждый плод имеет свою оболочку) не дает симптомов, поэтому женщина даже не знает, что у нее был второй эмбрион. Он рассасывается в утробе и не визуализируется ни на УЗИ, ни в ходе родов. Врачи могут только предположить наличие двойни по косвенным признакам, но точного подтверждения, если эмбрион погиб на сроке до 6 недель, у них не будет.
Это так называемый феномен исчезающего плода, при котором плод практически бессимптомно самоустраняется. Косвенно можно увидеть изменения по снижению концентрации гормона ХГЧ, ведь при многоплодной беременности его уровень выше, чем при ожидании одного малыша.
Второе название феномена — резорбция — самоустранение замершего в развитии эмбриона. Это состояние не опасно, а вот замирание плода на более поздних сроках несет определенные риски.
Диагностика беременности с близнецами
Диагностика многоплодной беременности необходима на самой ранней стадии, чтобы своевременно установить ее нормальное или патологическое развитие. Уже в 6 недель беременности можно сонографически визуализировать два гестационных мешка в матке, а в 7-8 недель беременности можно увидеть два эмбриона с подтверждением частоты сердечных сокращений плода.
Повторные сонографические исследования могут выявить следующие аномалии многоплодных беременностей:
Один плодный мешочек может быть резорбирован во время беременности, а неповрежденный плод продолжает нормально развиваться в матке. В некоторых случаях потеря одного плода не сопровождается клиническими симптомами, а в других это может сопровождаться легким кровоизлиянием.
Последствия замирания второго эмбриона после 3 недель
Замирание одного из плодов на сроке от 3 недель — не такое редкое явление. Оно встречается в 2 — 7% случаев многоплодных беременностей. В основном это монохориальное многоплодие, когда два или несколько эмбрионов объединены общей оболочкой.
Естественно, что женщину, узнавшую о гибели одного из плодов одолевают страхи: выживет ли второй ребенок в таких условиях? Каковы риски? На эти вопросы ответить однозначно сложно, так как последствия замирания одного из плодов для жизнедеятельности второго зависят от срока, на котором произошёл сбой.
Гинекологи выделяют три периода:
До 10 недель беременности. Гибель одного из эмбрионов в 1 триместре никак не сказывается на самочувствии матери и развитии беременности в целом. Возможно, женщина заметит у себя кровянистые выделения, однако угрозы выкидыша не будет.
Существует миф, будет умерший эмбрион отравляет второй плод, особенно в случае общей оболочки, но научного подтверждения этому нет. Другое дело, если эмбрион погиб в результате генетического отклонения или врождённого заболевания, которому может быть подвергнут второй ребёнок. В этом случае беременность развивается нормально, но рождённый малыш будет иметь проблемы со здоровьем. Однако они будут обусловлены внутриутробной патологией, а не гибелью во время беременности второго плода.
10-13 недель. На этом сроке формируется плацента, богатая кровеносными сосудами. У однояйцевых близнецов, имеющих одну плаценту на двоих, присутствует анастомоз — соединение сосудов в единое русло. При гибели одного плода второй часто испытывает проблемы с кровоснабжением.
Проверить насколько это опасно можно обследуясь с помощью допплеровского УЗИ, четко показывающего кровоток. При отсутствии отклонений в циркуляции крови выживший плод развивается нормально. В остальных случаях (примерно 25%) развивается поражение головного мозга, и малыш может родиться с ДЦП или другой патологией. Риск гибели второго плода увеличивается в 2 раза.
В этом случае женщина ложится в стационар до самых родов и постоянно принимает специальные препараты, влияющие на состав и свойства крови — антикоагулянты, антиагреганты, ангиопротекторы и пр.
Оставшийся в живых плод также страдает. Из-за нарушения кровотока, тело умершего малыша становится своеобразным резервуаром, куда собирается кровь, и живой плод будет обескровлен. Этого можно избежать, если вовремя предпринять соответствующие меры.
На фоне ДВК-синдрома у матери малыш испытывает сильное кислородное голодание, что увеличивает риск поражения головного мозга и рождения ребёнка с ДЦП. По этой причине в случае гибели одного из плодов на позднем сроке женщине в срочном порядке делают кесарево сечение.
Выводы
Чтобы выносить и родить здорового ребенка, нужно посещать плановые скрининги, выявляющие любые отклонения от нормы. Важно проходить УЗИ с допплером — доплерометрию, показывающую качество кровоснабжения плода. Это необходимо делать и при одноплодной беременности, а при многоплодной тем более.
Если выявлена многоплодная беременность, независимо от того замер второй плод или нет, нужно чаще обследоваться, ведь риски осложнений увеличиваются в два и более раз.
«Синдром исчезнувшего близнеца» как один из пренатальных факторов формирования личностных особенностей человека 846
Дмитриева С.С.
Морской государственный университет им. Г. И. Невельского, Владивосток, Россия
Панченко Л.Л.
Морской государственный университет им. Г. И. Невельского, Владивосток, Россия
Интерес исследователей с каждым годом все чаще сосредотачивается на проблемах раннего развития человека. При этом, говоря о личностных особенностях человека, важно понимать, чем они обусловлены. Значительный вклад в понимание детерминации развития человека внесла Теория Вероятностного Эпигенеза Гильберта Готтлиба (2002), которая утверждает, что развитие (в том числе пренатальное) определяется «критическим взаимодействием эндогенных и экзогенных факторов на четырех уровнях (генетическая деятельность, нейрональная деятельность, поведение и окружающая среда). С этой точки зрения функция (опыт, или «функциональная деятельность», или «поведение») влияет на соответствующую структуру. Можно сказать, что там, где происходит развитие, факторы окружающей среды определенно играют свою роль: нет развития без опыта. Таким образом, факторы окружающей среды влияют на развитие еще нерожденного человека «с самого начала» и даже до того, например, через уникальные индивидуальные качества спермы и яйцеклетки, через качество физической и эмоциональной экологии женского тела и т. д. Эта перспектива также применима к анатомии и физиологии, как и к поведению и эмоциональному опыту. Именно пренатальное развитие ясно показывает, что тело и психика неразрывно связаны.
Окружающая среда, особенно в течение определенных чувствительных фаз, может оказать влияние на еще нерожденного человека и, вероятно, на всю его жизнь. Были сделаны удивительные находки в исследованиях «пренатального программирования» хронических заболеваний, таких как сердечнососудистые заболевания, повышенное давление, диабет и ожирение. Эксперименты на животных показывают, что плод адаптируется к враждебным условиям окружающей среды, используя свою энергию, в первую очередь, для развития мозга и в гораздо меньшей степени для развития других телесных функций. В результате это приводит, кроме всего прочего, к меньшему весу при рождении, который рассматривается как симптом неоптимальной пренатальной окружающей среды [13].
На сегодняшний день проведен целый ряд исследований, посвященных теме пренатальных и перинатальных влияний на личность и психофизическое развитие человека. Например, исследования стресса и психотравмирующих ситуаций представляют доказательства того, что не только физические, но также и психологические условия, будучи передаваемыми организмом беременной женщины, влияют на психофизическое развитие ребенка. Долгосрочные исследования показывают, что последствия пренатального стресса и психотравмирующих ситуаций могут быть самые различные. Приведем примеры только некоторых из них. В младенческом возрасте это невропатия, чрезмерная возбудимость и нарушение саморегуляции. В детском возрасте это более раннее появление страхов, снижение адаптивности, недостаточный контроль импульсов, повышенная агрессивность, эмоциональные расстройства, поведенческие нарушения и высокий уровень социальных проблем. Во взрослом это могут быть специфичные страхи, склонность к асоциальному и суицидальному поведению, конфликтность и стремление самоутвердиться, нарушения половой идентификации, поиск помощи извне в ситуации стресса и др. [2, 3, 4, 12]. Ряд этих последствий может оставлять заметный отпечаток на личности человека и, возможно, на всю его последующую жизнь.
Одним из малоизученных, но очень важных пренатальных факторов, влияющих на личностные особенности человека, является «синдром исчезнувшего близнеца». Суть этого синдрома заключается в том, что во время беременности двойней на определенном сроке, как правило, в первом триместре, один из близнецов по ряду причин погибает. В некоторых случаях зародыш вместе с зародышевым мешком абсорбируется в организм матери или близнеца, в других случаях происходит выкидыш, но, так или иначе, теряется только один ребенок из пары [1, 6, 7, 17].
Об этом феномене в психологическом аспекте зарубежные ученые впервые активно заговорили в 80е – 90е годы ХХ века. К этому периоду был накоплен значительный практический опыт «клиенттерапевтических» отношений по данной проблеме, и по мере совершенствования процедур УЗИ, все больше прояснялись и подтверждались подлинные психологические причины возникающих у ряда детей и взрослых психологических затруднений. Отметим, что мнения ученых расходятся в вопросе о том, с какого срока беременности потеря близнеца оказывает влияние на выжившего близнеца. Одни авторы считают, что о последствиях утраты можно говорить только в случае гибели эмбриона после 10–15 недели беременности [15, 17], другие говорят о том, что психологические последствия утраты могут иметь место и до 10–12 недель [7, 16, 17]. В настоящее время споры по этому вопросу продолжаются, и в данном направлении необходимы дальнейшие исследования.
Для того чтобы понять последствия потери близнеца, необходимо понять характер их взаимоотношений. Близнецы имеют сильную привязанность друг к другу. Р. Сэндвисс говорит о том, что связь между ними может быть настолько глубокой и интимной, что она пересекает эмоциональные, психологические, духовные и даже физические границы [16]. Науке известно много фактов, когда близнецы разделены с рождения, но интуитивно знают о существовании брата или сестры. А в случае воссоединения во взрослом возрасте между ними быстро устанавливается высокий уровень интимности, свойственный близнецам, растущим с рождения вместе [9]. Потеря близнеца может вызвать глубокое потрясение. Это может привести к нарушениям идентичности, стратегий выживания, механизмов совладания со стрессом, а также может стать основой эмоциональных и психологических проблем у выжившего близнеца. Ряд психологов утверждают, что выжившие близнецы могут настолько глубоко страдать от потери, что некоторые из них требуют поддержки на протяжении всей жизни [8, 15 и др.].
Дж. Вудвард, психотерапевт из Великобритании, провела обширные исследования потери близнецов в своей клинической практике. Она пришла к выводам, что такого рода потеря может повлиять в целом на личность выжившего близнеца, его способность доверять окружающим, на его эмоциональное состояние, на желание жить [18].
Другой психотерапевт из Великобритании, О. Сэндбэнк, приводит доказательства влияния пренатальных и перинатальных потерь близнеца на личность выжившего. В частности, некоторые из них переживают глубокое чувство утраты без сознательного знания того, что они близнецы [15]. В свою очередь, американская исследовательница К. Дэнис говорит о том, что страх спать в одиночестве, внезапный страх потеряться или быть брошенным, глубокое одиночество, беспокойство, возвращающиеся сны о близнеце, расстройство пищеварения, «голоса», критическая эмоциональная чувствительность, шизофрения и даже раздвоение личности – все это может быть следствием «синдрома исчезнувшего близнеца». Если выживший близнец не знает, что он «безблизнецовый близнец», он не может справиться с этими непонятными эмоциями. Если же он знает о том, что потерял близнеца, то возможности терапии такой травмы очень велики [11].
На основании анализа работ разных авторов можно выделить следующие психологические проявления последствий утраты близнеца в утробе матери: склонность к депрессии, изоляции, одиночеству, чувству вины, чувству незащищенности, тревоге, горю, печали; триада чувств «вина, гнев, страх»; восприятие мира как небезопасного, страх смерти, агрессия по отношению к окружающим; дезориентация, диссоциация, нарушения структур привязанности; сложности идентификации и выстраивания отношений; психосоматические расстройства и др. [7, 9, 10, 11, 14, 15, 16, 17, 18].
По результатам данных исследований мы видим, что выживший близнец может переживать патологическое горе, иметь разного рода эмоциональноличностные нарушения и психосоматические заболевания, что, несомненно, делает очень значимой проблему психологической помощи и поддержки людям, потерявших близнеца до рождения. Здесь важно принимать во внимание принятое в современной психологии и психотерапии многими авторами мнение о том, что чем раньше в онтогенетическом цикле произошла потеря или травма, тем более глубинные структуры психики она затрагивает. Также необходимо подчеркнуть значимость того, чтобы родители знали об исчезновении одного из своих близнецов и говорили об этом с выжившим ребенком. Для этого необходима комплексная систематическая работа по психологизации современного общества.
Что такое синдром близнецов
Фетофетальный трансфузионный синдром является крайне тяжелым осложнением монохориальной многоплодной беременности и встречается примерно в 10–15 % случаев. Причины его возникновения до конца не изучены, предполагают, что ФФТС связан с нарушением формирования плаценты, поздним разделением плодов, негативным влиянием внешних повреждающих факторов и дефицитом кровотока в матке беременной. ФФТС вызывает отклонения в развитии сердечно-сосудистой системы как во внутриутробном, так и в постнатальном периоде. Патологии, возникающие при этом, оказывают влияние на организм в целом и без своевременной диагностики и правильно подобранного метода лечения оказываются летальными до 100 % случаев.
Цель работы: анализ литературы, посвященной современным представлениям о влияния ФФТС на развитие сердечно-сосудистой системы монохориальной двойни во внутриутробном периоде. Раскрытие роли кардиоваскулярных нарушений в возникновении патологий организма в целом в постнатальном периоде.
Начиная со второй половины прошлого века в сфере научного исследования акушерства и гинекологии особое внимание уделялось закономерности повышенного риска развития сердечно-сосудистых патологий у монохориальных двоен в пре- и постнатальном периоде. Постепенно изучение данной проблемы привело ученых к выводу о существовании определенных процессов во внутриутробном периоде, которые нарушают поступление необходимых для развития сердечно-сосудистой системы веществ у близнецов. Такие процессы названы фетофетальным трансфузионным синдромом (ФФТС), который был впервые описан в конце XIX в. немецким гинекологом Фридрихом Шацом [1]. ФФТС является следствием развития глубоких анастомозов в сосудистой сети плаценты, в результате чего кровотоки плодов могут соединяться, вызывая диспропорцию в объёмах [2]. Таким образом, возникает нарушение в системе кровообращения двойни так, что один плод – «донор» испытывает недостаток пластических веществ и кислорода, а другой плод – «реципиент» подвержен действию избыточно поступающего объема крови. Этот процесс происходит из-за соединения сосудов плода и образования артериовенозного шунта. Выделяют два вида таких шунтов: поверхностные, которые находятся на основании стенки хориона – артерио-артериальные (АА) и вено-венозные (ВВ), и глубокие, расположенные в толще плаценты. Глубокие анастомозы обеспечивают поступление артериальной крови одного плода в венозную систему другого, образуя артериовенозные шунты (АВ) [2]. Существуют 5 степеней тяжести ФФТС, основанных на диаметре, количестве, направлении тока крови анастомозов и выраженности компенсаторных реакций двойни. Несмотря на то, что анастомозы между плодами имеются при всех монохориальных двойнях, ФФТС обычно формируется при диамниотических двойнях. Это связано с тем, что при моноамниотических беременностях больше двунаправленных поверхностных анастомозов, чем при диамниотических.
Основные особенности влияния ФФТС на организм человека могут быть изучены в результате сравнения протекания гестационного периода и родов беременных одним плодом и двойней, а также частоты постнатальных нарушений у детей. Согласно статистическим данным, частота преждевременных родов при одноплодной беременности составляет около 7 %, а при двуплодной – 49 %. Также масса тела при рождении, независимо от гестационного срока, будет 20 секунд. При этом существует вероятность перехода данного состояния в синдром внезапной детской смерти в постнатальном периоде [19].
Также у ребенка, который испытывал снижение ОЦК, после рождения возникают церебральные нарушения, связанные с рядом причин. Во-первых, с образованием кист белого вещества, формирующихся в результате длительной гипоксии и осложненной беременности, которыми могут стать арахноидальные кисты. Эти новообразования начинают оказывать давление на мозговые оболочки, что приводит к увеличению ликворопродукции. Следствием является увеличение внутричерепного давления и гидроцефалия, которые проявляются головной болью, срыгиванием, рвотой, потерей аппетита, вялостью, беспокойным сном, судорогами, гипотонусом и гипертонусом конечностей, неспособностью координировать движения, также возможны нарушения зрения и слуха. Во-вторых, церебральные патологии связаны с нарушением выделительной функции почек, что ведет к накоплению остаточных продуктов белкового обмена, оказывающих токсическое действие на головной мозг. Самые тяжелые поражения нервной системы могут проявляться такими аномалиями строения мозга, как агенезия борозд, агирия, недоразвитие серого вещества в больших полушариях головного мозга, полимикрогирия, гетеротопия [24]. По данным различных научных деятелей неврологические и нервно-психические расстройства встречаются среди 18–26 % выживших при ФФТС [25]. Таким образом, ФФТС оказывает значительное воздействие на организмы близнецов и в постнатальном периоде.
Заключение
ФФТС действительно вызывает отклонения сердечно-сосудистой системы как во внутриутробном, так и в постнатальном периоде. Патологии, возникающие при этом, оказывают влияние на организм в целом [26]. Поэтому необходимо проводить раннюю диагностику беременных с монохориальной двойней для выявления признаков нарушений и своевременного контроля над развитием ФФТС. В качестве рекомендаций для диагностики можно выделить следующие критерии УЗИ: наличие монохориальности (может быть определена с 4-й недели при использовании трансвагинального датчика) и максимального свободного кармана околоплодных вод одного плода менее 2,0 см и более 8,0 см второго плода [7]. С помощью классификации стадий ФФТС по Quintero и данных критериев возможно сравнивать различные способы лечения и прогнозировать выживаемость после врачебных вмешательств. При этом до установления типа хориальности все двуплодные беременности следует относить к группе риска ФФТС. Выбор тактики лечения ФФТС зависит от гестационного срока, анатомических особенностей матери, места прикрепления плаценты, возможности проведения фетоскопии, технического обеспечения. Консервативная терапия признана неэффективной, используются только хирургические методы: фетоскопическая коагуляция анастомозов плаценты, фетоскопическая лазерная коагуляция пуповины, амниоредукция или серийный амниодренаж, септостомия или прерывание беременности [2, 18, 27].
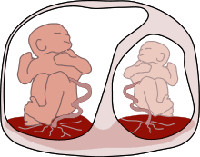
Фето-фетальный трансфузионный синдром ( Синдром фето-фетальной трансфузии )
Фето-фетальный трансфузионный синдром (ФФТС) – это тяжелое осложнение многоплодной монохориальной беременности, при которой из-за анастомозов в сосудистой сети плаценты возникает дисбаланс кровотока у плодов. Проявлениями служит диспропорциональность развития близнецов, многоводие в пузыре «рецепиента» при маловодии у «донора», ряд серьезных пороков развития обоих плодов, их внутриутробная гибель. Диагностика производится на основании картины ультразвуковых исследований, эхокардиографии и допплерографии, выполняемых обычно во второй половине беременности. Для сохранения беременности осуществляют лазеркоагуляцию плацентарных анастомозов, периодическое амниодренирование, окклюзию пуповины более пострадавшего плода для сохранения другого.
МКБ-10
Общие сведения
Причины
Морфологической предпосылкой для развития фето-фетального трансфузионного синдрома является наличие в хорионе анастомозов между сосудистыми сетями обоих плодов. При монохориальной беременности они выявляются в 60-90% и могут быть поверхностными и глубокими. Поверхностные вено-венозные и артерио-артериальные анастомозы способны транспортировать кровь в обоих направлениях (в зависимости от давления) и выравнивают объемы крови между близнецами. Строение глубоких анастомозов таково, что артериальная кровь, поступающая в котиледон плаценты из системы одного ребенка, переходит в венозную сеть другого. Предполагается, что превалирование количества глубоких сосудистых соединений в хорионе над числом поверхностных и становится причиной появления синдрома.
Факторы, приводящие к возникновению большего количества глубоких анастомозов, на сегодняшний момент неизвестны. Предполагается, что они возникают из-за патологии формирования плаценты «донора», в результате чего сосудистое сопротивление в ней растет, и формируются шунты, связывающие его с сосудами «реципиента». Обсуждается возможность влияния позднего разделения близнецов, тератогенных факторов, недостаточного кровоснабжения матки женщины. Выяснение точных причин ФФТС осложняется поздней диагностикой этого состояния и непредсказуемостью его появления.
Патогенез
Считается, что возникновение фето-фетального трансфузионного синдрома может произойти на разных сроках вынашивания, причем позднее возникновение осложнения благоприятней в прогностическом отношении. Иная точка зрения заключается в том, что предпосылки для ФФТС возникают еще на этапе разделения плодов (4-12 дни гестации), а выраженность и срок появления дальнейших нарушений зависит от количества глубоких анастомозов и степени дисбаланса кровообращения близнецов. Первоначально возникает простой переток крови от «донора» к «реципиенту», который не отражается на скорости развития и других характеристиках обоих плодов.
Уменьшение объема циркулирующей крови у близнеца-донора постепенно приводит к явлениям плацентарной недостаточности – внутриутробной гипоксии, задержке развития. Нарушается работа почек и снижается выделение мочи, что становится причиной уменьшения объемов мочевого пузыря и появления маловодия. Последний фактор оказывает влияние на скорость развития тканей легких, замедляя формирование дыхательной системы. При отсутствии лечения происходит внутриутробная гибель плода по причине гипоксии и тяжелого недоразвития основных органов и систем.
Классификация
Выделяют несколько степеней развития фето-фетального трансфузионного синдрома, основываясь на тяжести состояния плодов и разнице их основных показателей (КТР, объем околоплодных вод). По мере прогрессирования ФФТС нарушения беременности нарастают таким образом, что каждая стадия включает в себя патологии всех предыдущих этапов заболевания. Современная классификация выделяет пять стадий развития синдрома:
Стадийность ФФТС не имеет четкой привязки к сроку беременности – при неблагоприятном и раннем развитии осложнения признаки 1-й стадии могут выявлять на 14-17 неделе. В акушерстве при синдроме считается важной границей срок в 25 недель гестации, так как появление нарушений ранее часто приводит к прерыванию беременности даже при лечении. Нередко принимается решение о сохранении только одного (более жизнеспособного) ребенка, тогда врачебное вмешательство может производиться в ущерб его близнецу.
Симптомы
Субъективных проявлений ФФТС не имеет, его обнаруживают при скрининговых ультразвуковых исследованиях. Беременные с такой патологией чаще, чем в норме, имеют гипертонус матки и другие состояния, угрожающие прерыванием вынашивания ребенка. Ряд исследователей допускает, что значительная часть самопроизвольных абортов при многоплодной беременности обусловлена ФФТС до его обнаружения. Осложнения патологии (внутриутробная смерть) могут проявляться болью в животе и груди, профузным маточным кровотечением либо появлением кровянистых выделений из влагалища. На поздних сроках признаком гибели близнецов является прекращение их движений (замирание).
Осложнения
Диагностика
Обнаружение ФФТС происходит при плановом УЗИ беременной, уже при выявлении монохориальной многоплодной беременности женщина вносится в группу риска. УЗИ-признаки заболевания обнаруживаются после 16-й недели (крайне редко – после 11-12-й), затем для подтверждения диагноза и мониторинга состояния плодов назначают дополнительные методы исследования. С их помощью определяют прогностические перспективы фето-фетального трансфузионного синдрома и собираются данные для возможного лечения.
Лечение ФФТС
Консервативное лечение ангиопротективными средствами и препаратами для коррекции микроциркуляции признано неэффективным и может использоваться только в качестве вспомогательной терапии. Аналогичной позиции специалисты придерживаются и в отношении гормональных (препараты прогестерона) и других лекарств, использующихся в акушерстве для сохранения беременности. Увеличивают выживаемость как минимум одного близнеца только методы фетальной хирургии:
Прогноз
Фето-фетальный трансфузионный синдром характеризуется неблагоприятным прогнозом – при отсутствии лечения и регулярного наблюдения у акушера-гинеколога это состояние практически всегда приводит к гибели плодов и самопроизвольному прерыванию беременности. Результативность хирургического вмешательства зависит от многих факторов: стадии развития ФФТС, срока беременности, наличия или отсутствия сопутствующих патологий у женщины. Довольно часто лечебные меры приходится производить в ущерб более пострадавшему ребенку для сохранения другого. Профилактика развития синдрома не разработана, так как неизвестны причины его возникновения.