Что такое стеноз 2 степени
Стеноз гортани
Недомогание, при котором происходит сужение просвета гортани называется стенозом. Развитие патологии затрудняет процесс дыхания и глотания пищи. В группе риска прогрессирования недуга дети (особенно недоношенные), хотя часто наблюдается болезнь и у взрослых пациентов.
Стеноз гортани довольно тяжелое заболевание, оно без корректного лечения может привести к летальному исходу. В младенческом возрасте проявляется патология, если ребенок после рождения не мог самостоятельно дышать и долго находился на искусственном дыхании. У взрослых больных и детей постарше спровоцировать сужение просвета гортани могут многие факторы.
Первопричины развития стеноза гортани:
Перед подбором лечения важно определить причину и форму течения болезни. Стеноз гортани может быть острым (развивается быстро) или же хроническим.
Симптомы стеноза гортани
Проявление симптоматики стеноза гортани зависит от состояния иммунной системы человека и стадии развития заболевания.
Степени и признаки стеноза:
I стадия (компенсированный стеноз) – диагностируется сужение гортани до 50%, при этом у пациента диагностируется наличие затрудненного дыхания, одышки при физических нагрузках и симптомов брадикардии.
II стадия (субкомпенсированная вариация) – сужение просвета до 70%. Больному тяжело выдыхать воздух, беспричинно появляется одышка, дыхание становиться шумным.
III стадия (декомпенсированный вариант) – просвета в гортани остается очень мало, до 1% (сужение 99%). Развивается гипоксия, в результате чего появляется синюшность кожных покровов. Кроме того, пациент вынужден только сидеть, поскольку в другой позе дышать он не может, дыхание при этом очень громкое и присоединяется тахикардия.
IV стадия (асфиксия) – 100% сужение просвета. Это самая страшная степень стеноза гортани, поскольку происходит остановка дыхания, появляются судороги, больной теряет сознание и пульс не прощупывается. Без мгновенной реанимации пациент умирает.
Быстрому лечению поддаются только начальные степени стеноза гортани, поэтому при проявлении симптомов следует обратиться к отоларингологу.
Диагностика и лечение стеноза гортани
При подозрении на стеноз гортани врач назначит ларингоскопию. Такое инструментальное обследование позволит увидеть состояние трахеи, а также уточнить ширину оставшегося просвета гортани. Доктор может направить пациента на УЗИ щитовидной железы, компьютерную томографию или рентгенологическую диагностику пищевода. Обязательно проводиться бактериологический анализ мазка из зева. Все эти диагностические мероприятия помогают не только уточнить диагноз, но и выявить первопричину развития патологии, а значит, подобрать эффективную терапию.
Больных стенозом лечат в стационаре реанимационного отделения. Медикаментозная терапия может включать в себя антибиотики, глюкокортикостероиды, противоотечные и противоаллергические средства. Кроме того, внутривенно вводят препараты, сужающие сосуды, а также кальций. В процессе борьбы со стенозом гортани могут применяться и специальные теплые компрессы на горло или грудь со щелочными минеральными водами, а также согревающие ножные ванны.
Если наступает удушье, проводят срочную трахеотомию (вскрытие просвета трахеи). В случае, когда диагностируется асфиксия, показана коникотомия – в определенной области шеи делают разрез и вводят в образовавшийся просвет трубку, через нее воздух поступает в дыхательные пути больного.
Лечение стеноза сложное, оно должно производиться только под четким контролем докторов. Самолечение сужения просвета гортани может привести к усугублению процесса и необратимым последствиям.
Для диагностики и лечения стеноза гортани обращайтесь в медицинские клиники «Президент-Мед» в Москве (на Коломенской и ВДНХ) и в Видном
Что такое стеноз коронарных артерий? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тарасовой Анастасии Николаевны, кардиолога со стажем в 15 лет.
Определение болезни. Причины заболевания
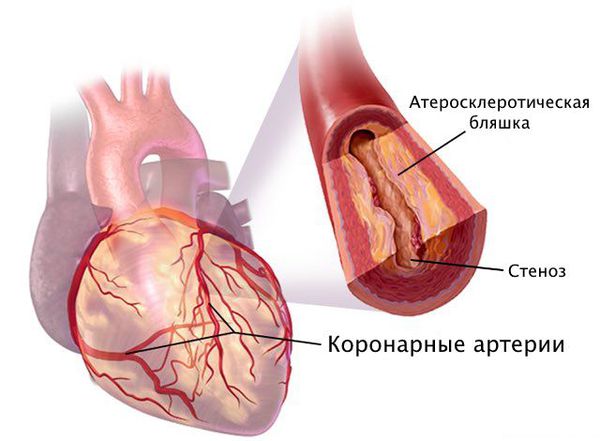
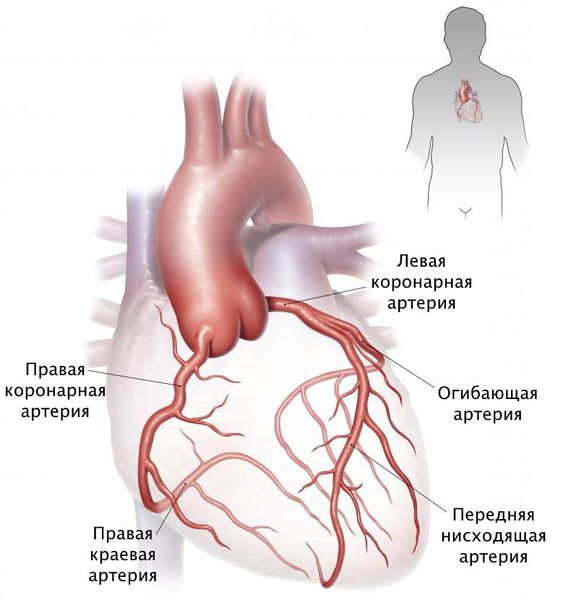
Стеноз коронарных артерий — это стойкое сужение просвета сосудов, по которым к сердцу поступает кислород и питательные вещества, необходимые для его нормальной работы. При сужении этих артерий сердце продолжает работать в обычном режиме, но постепенно перестаёт справляться со своими функциями в полной мере, из-за чего начинает страдать весь организм: нарушается объём циркулирующей крови, состояние сосудов и внутренних органов.
К основным причинам сужения сердечных артерий относятся:
Р едкие причины сужения сердечных артерий:
К факторам риска относятся:
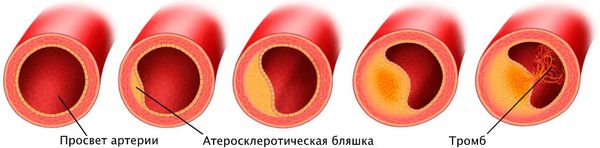
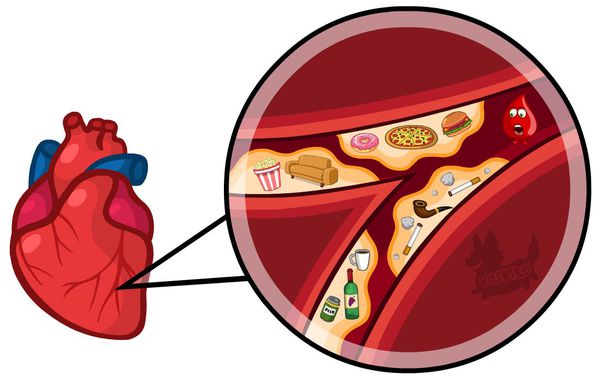
Наиболее частая причина стеноза — атеросклероз. С возрастом холестериновые бляшки прикрепляются к внутренней стенке сосуда, увеличиваются и значительно сужают его просвет, тем самым затрудняя движение крови.
Симптомы стеноза коронарных артерий
Болезнь часто проявляет себя не сразу, так как развивается стеноз довольно медленно и долго — десятки лет.
На ранних этапах симптоматика размытая. Нередко признаки болезни проявляются только во время физических нагрузок. В таком случае присутствует:
При развитии хронической сердечной недостаточности к этим симптомам присоединяется отёк ног.
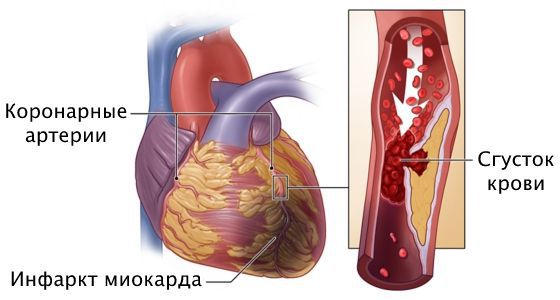
При прогрессировании стеноза происходит полное закупоривание артерии, вызывая некроз сердечной мышцы, т. е. гибель отдельных участков сердца. Это приводит к инфаркту миокарда и острой сердечной недостаточности. В таком случае загрудинная боль становится ещё сильнее, артериальное давление падает ниже 90 мм рт. ст. или на 30 мм рт. ст. ниже нормы, пациента «бросает в пот», ему не хватает воздуха, возникает слабость, тревога, нарушается сердечный ритм. Возможна потеря сознания вплоть до смертельных исходов. Эти симптомы могут наступить молниеносно или развиваться в течение нескольких часов или дней.
Почему признаки стеноза чаще проявляется только при физической нагрузке?
Дело в том, что при хронической ишемии сердца, которая развивается на фоне стеноза, организм начинает активно использовать компенсаторные механизмы: в кровотоке возникают обходные пути, которые без определённой физической нагрузки полностью или частично сглаживают проявления стеноза.
Патогенез стеноза коронарных артерий
Патогенез стеноза при атеросклерозе связан с атеросклеротической бляшкой. Её увеличение уменьшает просвет артерии и снижает кровоснабжение сердца.
Поражение сердечных сосудов при атеросклерозе начинается с повреждения сосудистой стенки и увеличения концентрации в крови «плохого» холестерина — липопротеинов низкой плотности. Эти причины приводят к скоплению липопротеинов в области трещины стенки сосуда. Сливаясь между собой, они срастаются слоем соединительной ткани.
Выделяют три стадии развития атеросклероза:
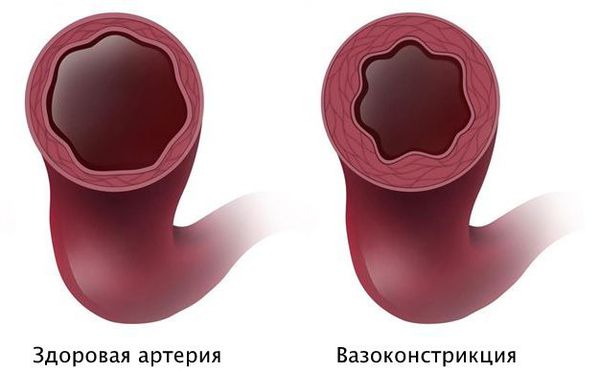
Вероятно, атеросклероз нарушает функциональное состояние артерий или вызывает склеивание тромбоцитов с выделением тромбоксана, который способствует вазоспазму — непроизвольному сокращению мышечного слоя артерии.
В то же время, при атеросклерозе без признаков стеноза вазоспазм может привести к значимому снижению кровотока. Кроме того, вазоспазм бывает причиной тяжёлых аритмий у людей с неизменёнными коронарными артериями.
Патогенез стеноза при спазме коронарных артерий связан с повышенной склонностью к вазоконстрикции — сужению просвета из-за временного гипертонуса сосудистой стенки. Возникающий вазоспазм способствует локальному склеиванию тромбоцитов и развитию инфаркта миокарда.
Короткий интенсивный спазм артерии может быть сле дствием дисфункции эндотелия, когда внутренняя оболочка сосуда не может нормально выполнять свои функции.
К другим факторами развития спазма относят:
Классификация и стадии развития стеноза коронарных артерий
Стенозы коронарных артерий различают по локализации и степени сужения.
По локализации выделяют:
По степени сужения артерий различают:
Осложнения стеноза коронарных артерий
Сужение сердечных артерий может проявиться в виде стабильной/нестабильной стенокардии или безболевой ишемии миокарда — гипоксии сердца. Без адекватного лечения стеноз может вызвать инфаркт миокарда и острую сердечную недостаточность с летальным исходом.
Стенокардия — это приступы боли или сдавления за грудиной с иррадиацией в область челюсти, шеи, левой руки, предплечья и живота. Этот приступ провоцируют:
Безболевая ишемия миокарда проявляется в виде сильной утомляемости и одышки. Иногда провоцирует развитие сердечной недостаточности. В патогенезе такой ишемии не исключена роль генетической недостаточности рецепторов восприятия боли — ноцицепторов.
Нестабильная стенокардия включает в себя:
Вазоспастическая спонтанная стенокардия возникает из-за спазма коронарных артерий, чаще в состоянии покоя. Как правило, вазоспазм развивается в поражённых, суженных атеросклерозом артериях в связи с их повышенной чувствительности к сосудосуживающим воздействиям. При этом на ЭКГ не появляются признаки инфаркта миокарда, хотя клинические проявления этой болезни схожи с симптомами такой стенокардии.
Инфаркт миокарда — это омертвение участка сердечной мышцы из-за острого нарушения кровоснабжения. При развитии этого осложнения самочувствие человека резко ухудшается, загрудинная боль усиливается, длится 20 минут и больше, возникает одышка, падает артериальное давление, проступает холодный пот, нарушается сердечный ритм, кожа бледнеет, человек может потерять сознание. Требуется экстренная госпитализация в отделение реанимации или кардиологии. Промедление чревато летальным исходом.
Причина инфаркта — стремительная закупорка сердечной артерии. Этому событию предшествует атеросклероз с вазоспазмом, тромбоз, эмболии или воспаление стенок артерий.
Диагностика стеноза коронарных артерий
Во время опроса пациента врач должен обратить внимание на характер и локализацию боли, её провоцирующие факторы, связь с физической нагрузкой, эффективность приёма нитратов для купирования боли и т. д.
Однако зачастую стеноз коронарных артерий протекает бессимптомно и проявляет себя только при остром тромбозе. Поэтому в диагностике болезни важны клинические данные и инструментальные методы исследования:
Перед коронарографией обязательно проводятся нагрузочные тесты и стресс-ЭхоКГ. Они помогаю определить, нужна пациенту эта процедура или нет.
Нагрузочные тесты включают велоэргометрию и тредмил-тест. Они представляют собой запись ЭКГ во время бега на беговой дорожке или езды на велотренажёре. Это позволяет оценить изменения ЭКГ на фоне физической нагрузки.
Стресс-ЭхоКГ — ультразвуковое исследование сердца во время нагрузки: медикаментозной или физической. Медикаментозная нагрузка показана пациентам, которые не могут перенести другой вид нагрузки. Она включает приём специальных препаратов, например добутамина.
Выявить стеноз коронарных артерий также помогают:
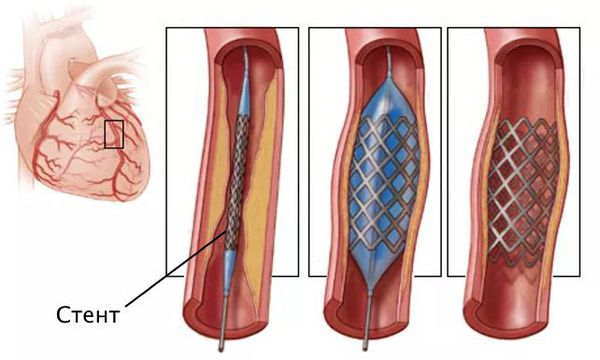
При подтверждении ишемии выполняют коронарную ангиографию с возможным стентированием — установкой специального каркаса (стента) в просвет поражённого сосуда.
Лечение стеноза коронарных артерий
Выделяют две группы методов лечения:
Длительность приёма у каждого препарата разная. Коррекция доз и замена лекарств производится строго под контролем врача.
Хирургическое лечение включает два основных вида воздействия на стеноз коронарных артерий:
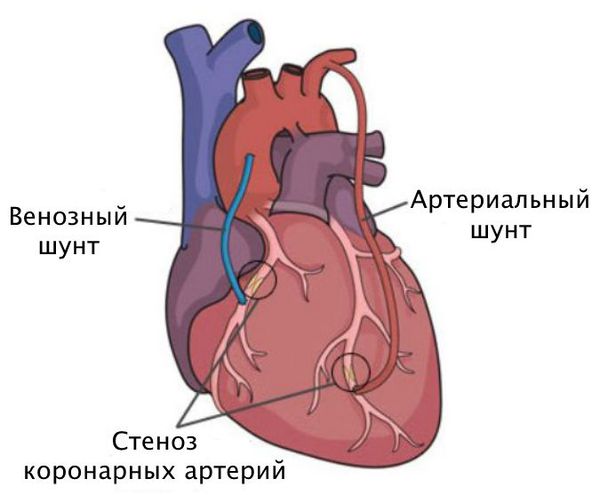
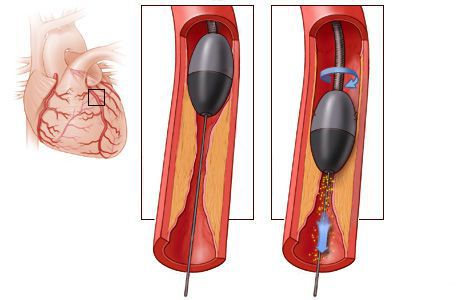
Стентирование предполагает установку стента в суженный сосуд. С тент представляет собой металлический каркас. При помощи проводника через бедренную или лучевую артерию этот каркас продвигают до поражённой коронарной артерии, фиксируют там и расправляют. Он не даёт артерии сужаться и нормализует кровоток.
Стентирование производится как планово для профилактики инфаркта миокарда, так и экстренно. Операция малоинвазивная: не требует обширных разрезов и общего наркоза.
Шунтирование направлено на создание нового пути кровотока в обход закупоренного сосуда. Материалом для шунта служат собственные вены и артерии пациента. Хирург подшивает их выше и ниже сужения коронарной артерии.
Прогноз. Профилактика
В основе профилактики лежит комплекс мероприятий по предотвращению сужения коронарных артерий. Это:
Обследование включает общеклинические анализы, исследование липидного профиля, ЭКГ, УЗИ сердца, суточное мониторирование ЭКГ и нагрузочные пробы. При необходимости проводится стресс-ЭхоКГ, МРТ сердца и мультиспиральная КТ коронарных артерий, по показаниям — коронароангиография.
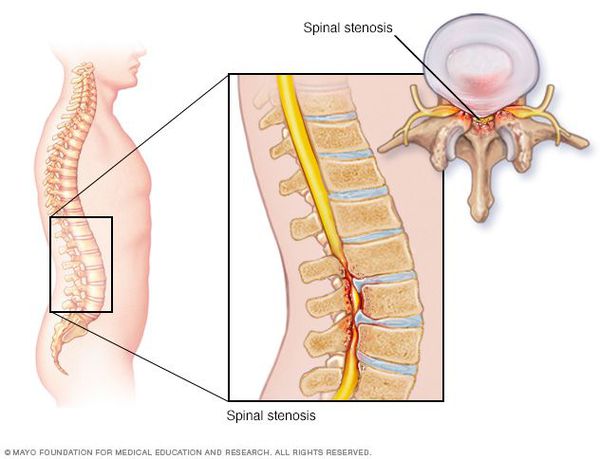
Что такое стеноз позвоночного канала (спинальный стеноз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мажейко Л. И., невролога со стажем в 41 год.
Определение болезни. Причины заболевания
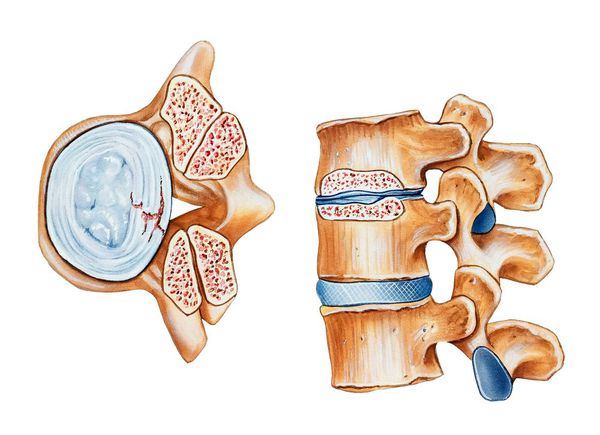
Позвоночный (спинномозговой) канал — это пространство внутри позвоночного столба, которое спереди образуют тела позвонков и межпозвонковые диски, с боков и сзади — дуги позвонков, соединенные желтой связкой. На поперечном срезе он треугольной или овальной формы. [1]
Позвоночный канал составляют: спинной мозг с корешками, окруженными оболочками мозга, а также жировая и рыхлая соединительная ткань с артериями, венами и нервами. От спинного мозга отходят парные нервные корешки, окруженные твердой мозговой оболочкой, каждый из которых выходит за пределы спинномозгового канала через свое отверстие. Спинной мозг продолжается от большого затылочного отверстия до второго поясничного позвонка. Ниже второго поясничного позвонка в позвоночном канале расположен «конский хвост» — пучок из корешков четырех нижних поясничных, пяти крестцовых и копчиковых корешков спинного мозга.
Функции спинного мозга:
Стеноз бывает врожденным и приобретенным. Врожденный (первичный) формируется на 3-6 неделе внутриутробного развития зародыша человека. Причинами этого нарушения могут быть генетический фактор, а также инфекционные и токсические факторы, влияющие на формирование позвоночника.
Причины врожденного стеноза:
Причины приобретенного (вторичного) стеноза:
Зачастую на формирование стеноза позвоночного канала оказывают влияние как врожденные, так и приобретенные факторы. Страдают стенозом преимущественно пожилые люди, так как у них имеют место возрастные дегенеративные заболевания позвоночника. Частота заболевания резко возрастает у людей старше 50 лет и в данной возрастной группе составляет от 1.8 до 8%. [2] Наиболее часто встречающийся приобретённый стеноз позвоночного канала — это последняя стадия остеохондроза позвоночника, когда разрастается костная ткань тел позвонков и остеофитов.
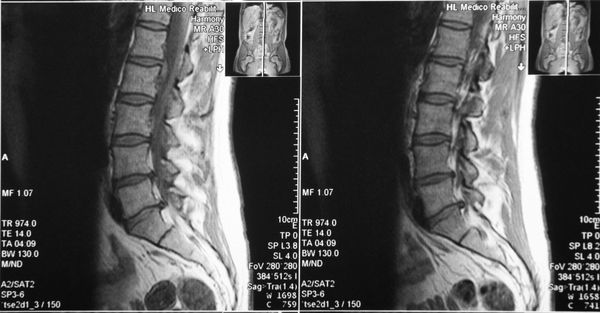
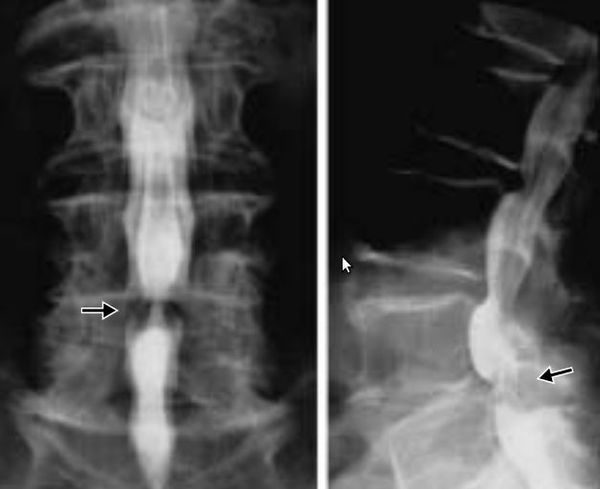
У многих людей без врожденных нарушений развития позвоночника встречается конституционально анатомически более узкий позвоночный канал, чем в среднем. Нормальная глубина позвоночного канала в поясничном отделе составляет 13-25 мм, в шейном — 15-20 мм.
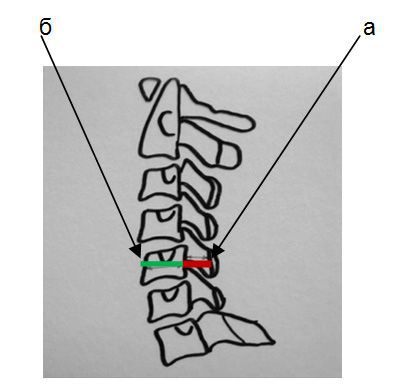
В шейном отделе позвоночника данную особенность костной структуры канала можно обнаружить на боковых рентгенограммах путем расчета и оценки индекса М.Н.Чайковского. Индекс Чайковского — это отношение сагиттального размера позвоночного канала к сагиттальному размеру тела позвонка на уровне данного конкретного позвонка без учета краевых костных разрастаний. На рентгенограмме измеряется сагиттальный диаметр позвоночного канала (а) и сагиттальный размер тела позвонка (б), первое число делится на второе (а:б).
Измерение сагиттального размера позвоночного канала и тела позвонка
Симптомы стеноза позвоночного канала
Развитие позвоночного стеноза происходит медленно и может занимать долгие годы. Симптомы стеноза позвоночного канала в поясничном и грудном отделах — постепенно нарастающая боль в спине, в ногах, возникающие поначалу иключительно при ходьбе. Болезненные ощущения без четкой локализации часто обозначаются больным человеком как неприятное ощущение. При ходьбе происходит нарастание слабости в ногах (нейрогенная перемежающая хромота), которая вынуждает человека остановиться, сесть или даже лечь. Облегчает ходьбу легкое сгибание в коленях и тазобедренных суставах, а также если одновременно наклонить корпус вперед. Этим можно объяснить и то обстоятельство, что человек с позвоночным стенозом не жалуется на недомогание, если длительно находится за рулем. [3]
Характерны чувствительные расстройства — онемение, ощущение мурашек и снижение чувствительности в нижних конечностях.
Симптомы проявляются с одной либо с двух сторон. Часто нарушается функция тазовых органов (задержка или внезапные позывы на мочеиспускание, дефекацию, снижение потенции). Если длительно сдавливаются нервные корешки на поясничном уровне, постепенно худеют нижние конечности.
Если стеноз развился на грудном уровне, то в ногах нарастают спастические явления.
Стеноз позвоночного канала на шейном уровне протекает чаще всего незаметно, симптомы болезни появляются уже в запущенной стадии заболевания. Это сильные боли в шее, как односторонние, так и двусторонние, отдающие в лопатки, плечи, руки, затылок. Боли могут проявляться во всем теле в виде болезненных спазмов. Боли усиливаются при определенных движениях шеей, при этом появляется слабость и онемение в руках, ощущение мурашек. В ногах может возникать ощущение «ватности», человек часто спотыкается. Характерны запоры и задержки мочеиспускания. Прогрессирующее сдавление спинного мозга на нижне-шейном уровне приводит к развитию вялости в руках и спастического состояния мышц в ногах. Если сдавление на уровне 3-4 шейного позвонка, то может наблюдаться нарушение функции дыхания и спастические явления в руках и ногах. [4]
Патогенез стеноза позвоночного канала
Вследствие этого развиваются двигательные, чувствительные, вегетативные и трофические нарушения. Сдавление корешков зачастую становится причиной выраженного болевого синдрома.
Классификация и стадии развития стеноза позвоночного канала
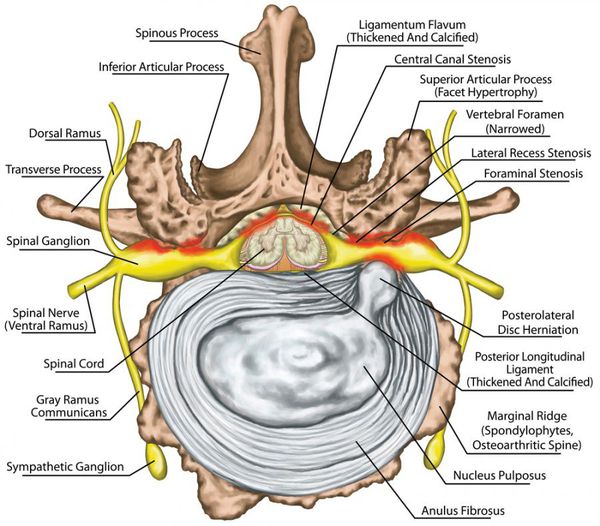
В зависимости от локализации выделяют центральный и латеральный стеноз позвоночного канала.
Центральный стеноз — уменьшение переднезаднего размера позвоночного канала.
Латеральный стеноз — уменьшение размеров межпозвонкового отверстия до 4 мм и менее.
Если уменьшаются все размеры позвоночного канала, это комбинированный стеноз.
Осложнения стеноза позвоночного канала
Осложнения при стенозе позвоночного канала отмечаются в результате дополнительной травмы позвоночника — падение с высоты, автодорожная, спортивная травма и др. Происходит усиление сдавления спинного мозга гематомой, рубцами, смещенным позвонком или его отломком. Осложнения при неустановленном диагнозе «позвоночный стеноз» могут давать сеансы мануальной терапии, которые часто применяются при болях в позвоночнике.
Но гораздо чаще встречаются осложнения оперативного лечения стеноза. Наиболее тяжелыми из них являются следующие:
Воспалительные процессы в позвонках, оболочках и спинном мозге встречаются редко, так как после операции широко применяются антибиотики. Часто осложнения операций дают более тяжелые последствия, чем само заболевание. [7]
Диагностика стеноза позвоночного канала
Если появляются характерные жалобы, необходимы дополнительные методы обследования, которые позволят не только измерить размеры позвоночного канала, но и выявить причины, вызывающие компрессию нервных элементов внутри позвоночного канала.
Для оценки состояния спинного мозга и нервной проводимости используются:
Позвоночный стеноз диагностируют по совокупности выявленных признаков сужения позвоночного канала при наличии характерных клинических данных.
Лечение стеноза позвоночного канала
Консервативное лечение применяют на ранней стадии заболевания (незначительный позвоночный стеноз), когда беспокоят только боли в пояснице и ногах, а выраженные неврологические нарушения отсутствуют.
Показана дозированная лечебная физкультура и легкий массаж.
При стенозе позвоночного канала в любой стадии противопоказана мануальная терапия!
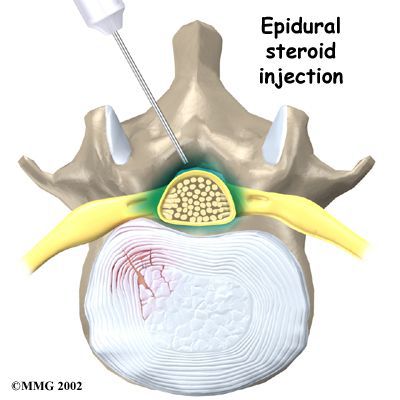
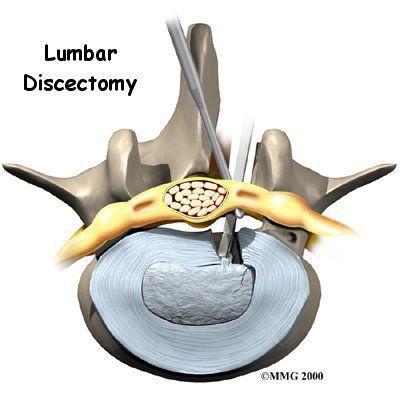
Если консервативное лечение оказывается неэффективным, боли и парезы нарастают, нарушаются функции тазовых органов, это является показанием для оперативного лечения (открытые и эндоскопические операции), цель которого — снять компрессию спинного мозга и нервных корешков.
Как правило, оперативное лечение приводит к выздоровлению. После операции пациенты нуждаются в длительном восстановительном лечении в условиях реабилитационного отделения и санатория. Часть пациентов после операции имеют осложнения — усиление рубцовых изменений в позвоночном канале, приводящие к вторичному стенозу. Встречаются осложнения в виде воспаления, повреждения корешков и нервов с клиникой парезов рук и ног, нарушения функции тазовых органов. [12]
Прогноз. Профилактика
Прогноз течения данного заболевания зависит от причины, особенностей течения и давности заболевания. Прогноз благоприятный при своевременной диагностике заболевания, в зависимости от его причины, на ранних стадиях всегда можно подобрать пациенту адекватное консервативное или оперативное лечение. В этом заключается профилактика выраженных болей и тяжелых неврологических осложнений. Несвоевременная диагностика, грубые мануальные вмешательства, осложнения операций делают прогноз неблагоприятным, приводя больного к стойкой инвалидности.
Аортальный (клапанный) стеноз (I35.0)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
По происхождению:
— врожденный (порок развития);
— приобретенный.
По локализации:
— подклапанный;
— клапанный;
— надклапанный.
По степени нарушения кровообращения:
— компенсированный;
— декомпенсированный (критический).
По степени выраженности (определяется по площади проходного отверстия клапана и по градиенту систолического давления (ГСД) между левым желудочком и аортой):
Аортальный стеноз — критерии АСС/АНА (Американский кардиологический колледж/ Американская ассоциация сердца)
Скорость потока (м/с)
Средний градиент (мм рт. ст.)
Площадь отверстия клапана (см 2 )
Индекс площади отверстия клапана (см 2 /м 2 )
Этиология и патогенез
Ревматический аортальный стеноз обычно сочетается с аортальной недостаточностью и пороками митрального клапана. Ревматизм является редкой причиной тяжелого изолированного аортального стеноза в развитых странах.
Подклапанный аортальный стеноз (субаортальный стеноз) представляет собой врожденный порок (может не проявляться при рождении). Под аортальным клапаном в выносящем тракте левого желудочка, как правило, имеется мембрана с отверстием. Данная мембрана часто вступает в контакт с передней створкой митрального клапана. Реже обструкцию вызывает не мембрана, а мышечный валик в выносящем тракте левого желудочка.
Патогенез подклапанного аортального стеноза не ясен. Принято считать, что он является приспособительной реакцией, обусловленной нарушением гемодинамики в выносящем тракте левого желудочка.
Подклапанный аортальный стеноз может сочетаться с другими обструктивными пороками левых отделов сердца (кoарктация аорты, при синдроме Шона и пр.).
Патогенез
Эпидемиология
Клиническая картина
Cимптомы, течение
Основные симптомы:
1. Одышка при физической нагрузке. Одышка и утомляемость нарастают в течение болезни и постепенно ограничивают работоспособность больных.
2. Стенокардия. Более выраженное препятствие кровотоку из левого желудочка увеличивает силу сердечных сокращений, в результате больные начинают ощущать сердцебиение. Приступы стенокардии провоцируются нагрузкой и исчезают в покое (наблюдается схожая со стенокардией в рамках ишемической болезни сердца картина). Стенокардия отмечается приблизительно у 2/3 больных с тяжелым (критическим) аортальным стенозом (у половины из них есть ишемическая болезнь сердца).
Диагностика
Фонокардиография. Систолический шум имеет характерную ромбовидную или веретенообразную форму.
Рентгенологическое исследование. Имеет важное значение. На ранних этапах выявляется умеренное расширение сердца влево и удлинение дуги левого желудочка с закруглением верхушки. При выраженном сужении отверстия аорты и длительном течении порока сердце имеет типичную аортальную конфигурацию. При «митрализации» порока (развитии относительной недостаточности митрального клапана) наблюдается увеличение размеров левого предсердия и появление рентгенологических признаков застоя в малом круге кровообращения.
Показания к проведению эхокардиографии при аортальном стенозе (Американский кардиологический колледж, 1998):
— диагностика и оценка степени тяжести аортального стеноза;
— оценка размеров левого желудочка, функции и/или степени нарушения гемодинамики;
— повторное обследование пациентов, у которых имеется аортальный стеноз с изменяющимися симптомами;
— оценка изменений нарушения гемодинамики и компенсации желудочков в динамике у больных с диагнозом аортального стеноза в период беременности;
— повторное обследование пациентов с компенсированным аортальным стенозом и признаками дисфункции левого желудочка или его гипертрофией.
Катетеризация правых отделов применяется для получения представления о степени компенсации порока: позволяет определить давление в левом предсердии, правом желудочке и в легочной артерии.
Катетеризация левых отделов используется для определения степени стенозирования аортального отверстия по систолическому градиенту между левым желудочком и аортой.
Дифференциальный диагноз
Необходима дифференциальная диагностика с пороками и другими заболеваниями сердца, при которых определяются систолический шум и гипертрофия левого желудочка сердца.
Осложнения
Лечение
Показания к протезированию аортального клапана при аортальном стенозе
Тяжелый аортальный стеноз при любых симптомах
Тяжелый аортальный стеноз при показаниях для аортокоронарного шунтирования (АКШ), операции на восходящем отделе аорты или другом клапане
Тяжелый аортальный стеноз с систолической дисфункцией левого желудочка (фракция выброса левого желудочка
Тяжелый аортальный стеноз с появлением симптомов во время пробы с физической нагрузкой
Тяжелый аортальный стеноз со снижением артериального дваления во время пробы с физической нагрузкой, по сравнению с его исходным уровнем, если нет симптомов
Умеренный аортальный стеноз* при показаниях для АКШ, операции на восходящем отделе аорты или другом клапане
Тяжелый аортальный стеноз с умеренно выраженным кальцинозом аортального клапана и увеличением пиковой скорости S 0,3 м/с в год, если нет симптомов
Аортальный стеноз с низким градиентом давления на аортальном клапане (
Тяжелый аортальный стеноз с резко выраженной гипертрофией левого желудочка (> 15 мм), не связанной с артериальной гипертензией, если нет симптомов
Баллонная вальвулопластика рассматривается как «переходной мост» к хирургической операции у гемодинамически нестабильных пациентов с высоким риском оперативного вмешательства или у пациентов с симптомным тяжелым аортальным стенозом, которым требуется неотложное некардиальное хирургическое вмешательство.
Медикаментозная терапия
При тяжелом аортальном стенозе медикаментозная терапия неэффективна.
Цели лечения при бессимптомном аортальном стенозе: профилактика ишемической болезни сердца, поддержание синусового ритма, нормализация артериального давления.
Дигоксин используют в качестве симптоматического средства при систолической дисфункции левого желудочка и перегрузке объемом, особенно при мерцательной аритмии.
Вазодилататоры противопоказаны при аортальном стенозе, так как снижение ОПСС при ограниченном сердечном выбросе может привести к обморокам.
Особенности фармакотерапии при аортальном стенозе (согласно рекомендаций Европейского общества кардиологов):
1. Необходима модификация факторов риска атеросклероза. Одновременно с этим анализ серии ретроспективных исследований показал неоднозначность результатов применения статинов и преимущественно пользу ингибиторов АПФ.
2. Лекарственных средств, способных «отсрочить» хирургическое вмешательство при аортальном стенозе у симптомных пациентов, не существует.
3. При наличии сердечной недостаточности и противопоказаний к операции возможно применение следующих препаратов: дигиталис, диуретики, ингибиторы АПФ или блокаторы ангиотензиновых рецепторов. Следует избегать бета-блокаторов.
4. В случае развития отека легких у пациентов с аортальным стенозом возможно применение нитропруссида (при тщательном мониторинге гемодинамики).
5. При сопутствующей артериальной гипертензии следует тщательно титровать дозы антигипертензивных средств и чаще контролировать артериальное давление.
6. Поддержание синусового ритма и профилактика инфекционного эндокардита являются важными аспектами ведения пациентов с аортальным стенозом.
Прогноз
Профилактика
Пациенты с бессимптомным аортальным стенозом должны быть информированы о важности своевременного извещения врача о появлении любых клинических проявлений болезни.
В настоящее время отсутствуют профилактические меры, которые бы могли замедлить прогрессирование сужения устья аорты у больных с бессимптомным аортальным стенозом. Один из возможных методов подобной профилактики заключается в назначении статинов.
Лекарственная терапия направлена на профилактику осложнений заболевания и включает антибиотикопрофилактику инфекционного эндокардита и повторных ревматических атак. Следует удостовериться, что больные с аортальным пороком осведомлены о риске развития инфекционного эндокардита и знают принципы антибиотикопрофилактики при проведении стоматологических и других инвазивных процедур.