Что такое вертебральный синдром позвоночника
Синдром вертебральной артерии причины, симптомы, методы лечения и профилактики
Синдром позвоночной артерии (СПА) — симптомокомплекс вестибулярных, сосудистых и вегетативных расстройств, возникающий в связи с уменьшением просвета позвоночной артерии, нарушением кровообращения. Развивается на фоне сосудистых заболеваний, ущемления артерии межпозвоночными грыжами, протрузиями, костными выростами, опухолями. Симптомы разнообразные, и зависят от места поражения артерии, основного заболевания.
Симптомы синдрома вертебральной артерии
Клиническая картина складывается из нескольких синдромов или одного типа:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 13 Декабря 2021 года
Содержание статьи
Причины
Уменьшение просвета позвоночной артерии развивается по причине её деформации или сдавливающего воздействия, рефлекторного спазма. СПА компрессионной этиологии возникает на фоне таких заболеваний, как:
К деформации позвоночной артерии предрасполагают врожденные дефекты строения сосудистой стенки, перегибы сосудов или их патологическая извитость, системные васкулиты, тромбозы, эмболии, атеросклероз.
Стадии развития синдрома вертебральной артерии
В течение синдрома позвоночной артерии выделяют две стадии:
Разновидности
Классификацию СПА проводят по типу гемодинамических нарушений, и выделяют несколько типов:
Диагностика
На диагностике и лечении синдрома позвоночной артерии специализируется невролог. В некоторых случаях может понадобиться консультация офтальмолога, отоларинголога, вестибулолога. При неврологическом осмотре врач выявляет наличие клинических типов СПА, оценивает тонус мышц, объем движений. С целью исследования костной ткани позвоночника, определения патологических наростов или дегенеративных изменений проводят спондилографию в прямой и боковой проекции, компьютерную томографию. Для выявления повреждений спинного мозга применяют МРТ; сосудистых нарушений — реоэнцефалографию, дуплексное сканирование и ультразвуковое исследование кровотока в сосудах головы и шеи.
В клиниках ЦМРТ диагностику причин синдрома вертебральной артерии проводят разными методами:
Вертебральная поясничная боль: полифакторное происхождение, симптоматология, принципы лечения
Боль в спине, знакомая почти каждому человеку, чаще всего связана с поражением пояснично-крестцового отдела позвоночника. Развитию хронической вертебральной, в том числе поясничной боли, способствуют большие физические нагрузки и наоборот — отсутств
Боль в спине, знакомая почти каждому человеку, чаще всего связана с поражением пояснично-крестцового отдела позвоночника. Развитию хронической вертебральной, в том числе поясничной боли, способствуют большие физические нагрузки и наоборот — отсутствие адекватных нагрузок, неблагоприятные метеорологические факторы (особенно перманентные, связанные с неудовлетворительными условиями труда и быта), врожденная или приобретенная патология опорно-двигательного аппарата и позвоночного столба, а также наличие избыточного веса и остеопороза. По своей распространенности в нашей стране хроническая вертебральная боль относится к числу массовых проблем здоровья населения.
Поясничная вертебральная боль, помимо первичного поражения позвоночника, может иметь «вневертебральное» происхождение — за счет вторичного вовлечения костно-хрящевых и нервных структур позвоночного столба.
Основные факторы и клинические формы поражения позвоночника
К первичным факторам поражения позвоночника — в частности, его пояснично-крестцового отдела — относятся очаговые или распространенные вертебральные изменения, связанные с самостоятельно возникшей патологией позвоночного столба. Среди них основным фактором является дистрофический вертебральный процесс (остеохондроз позвоночника).
Вторичные факторы поражения связаны с наличием экстравертебрального патологического процесса, также приводящего к развитию очаговых или распространенных изменений в позвоночнике. Наибольшее клиническое значение среди них имеют остеопороз и метастатическое поражение позвоночника.
Первый фактор (остеопороз) отличается значительной распространенностью среди женщин среднего, пожилого и старческого возраста. В то же время остеопороз позвоночника чаще всего протекает без развития неврологических расстройств, в связи с чем его клинические проявления редко являются поводом неврологического наблюдения. Второй фактор (метастатическое поражение) во много раз превышает частоту первичных опухолей позвоночника. В ряде случаев вертебральные нарушения метастатического происхождения попадают в сферу наблюдения невролога еще до установления диагноза основного заболевания. Схема — факторы и клинические формы первичного и вторичного поражения позвоночника — представлена на рис. 1.
Клинические проявления патологии пояснично-крестцового отдела позвоночника
В неврологической практике дифференциация форм вертебрального поражения начинается с определения вертебрального синдрома, с учетом особенностей которого проводится установление основного заболевания. Клинические проявления патологии пояснично-крестцового отдела позвоночника представляют собой 3 группы вертебральных синдромов (рис. 2):
Болевые (рефлекторные) синдромы
Болевые (рефлекторные) синдромы пояснично-крестцовой области, не сопровождающиеся очаговой неврологической симптоматикой, могут проявляться:
Корешковые синдромы (радикулопатии)
Корешковые синдромы (радикулопатии), вызванные поражением пояснично-крестцового отдела позвоночника, встречаются реже болевых поясничных синдромов. О наличии радикулопатии свидетельствуют симптомы выпадения чувствительной, рефлекторной и двигательной функций определенного спинномозгового корешка.
Проявления пояснично-крестцовых радикулопатий:
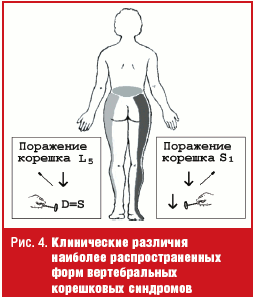
Наиболее распространенные формы пояснично-крестцовых радикулопатий связаны с поражением пятого поясничного (L5) и первого крестцового (S1) спинномозговых корешков. Клинические различия данных радикулопатий касаются зон локализации боли и чувствительных расстройств, а также наличия ахиллова рефлекса, исчезающего при радикулопатии S1 (рис. 4).
Клинические особенности остеохондроза позвоночника
В подавляющем большинстве случаев развитие поясничных болевых и корешковых синдромов вызвано остеохондрозом позвоночника, особенно часто затрагивающим сочленения двух нижних поясничных позвонков и основания крестца (межпозвоночные диски LIV–LV, LV –SI).
Основные клинические проявления остеохондроза позвоночника, в разной степени ограничивающие двигательную активность больного, включают рецидивирующую или хроническую вертебральную боль, болезненную подвижность позвоночника, а также монорадикулярные неврологические расстройства.
Течение клинических проявлений остеохондроза позвоночника чаще всего циклическое — с чередованием периодов обострения и ремиссии (полной или частичной). Обострения, как правило, носят сезонный характер (осень и весна). Наибольшая частота обострений заболевания приходится на пятое десятилетие жизни. В большинстве случаев развитие обострений вертебральной патологии бывает предсказуемым — при нарушении режима, ограничивающего физические нагрузки и исключающего охлаждение.
Самой характерной клинической особенностью остеохондроза позвоночника как заболевания с хроническим, многолетним течением является неизбежность постепенного «затихания» вертебральной боли (обычно на рубеже 5–6-го десятилетий жизни). Данная особенность остеохондроза позвоночника обусловлена переходом текущего дистрофического процесса в заключительную стадию, стабилизирующую положение костных и мягкотканных структур позвоночного столба. В связи с этим регресс вертебральной боли часто сопровождается еще большим ограничением подвижности позвоночника. Сохраняющиеся после 50 лет боль и ограничения повседневной двигательной активности больного чаще всего бывают связаны с предшествующей травмой, иной формой поражения позвоночника или остеоартрозом тазобедренного сустава.
Наиболее неблагоприятной формой проявлений поясничного остеохондроза является развитие дискогенной компрессии структур позвоночного канала, в частности — конского хвоста, угрожающей тяжелыми неврологическими осложнениями и инвалидизацией больного. Компрессия структур позвоночного канала также может быть связана с вторичными формами поражения позвоночника (рис. 1).
Признаки острой компрессии структур позвоночного канала (в том числе конского хвоста):
Клинические особенности вторичного поражения позвоночника
Симптоматическая вертебральная боль, вызванная вторичным поражением позвоночника, в самом начале своего развития может протекать подобно проявлениям остеохондроза позвоночника. Наличие данной боли часто становится поводом для проведения физиотерапии, способной еще больше усугубить проявления основного заболевания.
Установлению симптоматического характера вертебральной боли способствуют:
Атипичные вертебральные проявления (характерны для вторичного поражения позвоночника):
–чаще возникает у больных старше 40, особенно 50 лет;
–постепенно нарастает;
–усиливается при движениях, сохраняется или усиливается в покое;
–дневная, а также ночная, в том числе «пробуждающая»;
–сопровождается локальной вертебральной болью — «болезненностью» или резкой болью в пределах одного или двух смежных позвонков при надавливании и «поколачивании» остистых отростков;
–повышением температуры тела;
–общей слабостью, снижением аппетита, потерей массы тела;
–изменениями лабораторных показателей— ускорением СОЭ, анемией, лейкоцитозом.
Принципы лечения
Анальгетические средства
Основными анальгетическими средствами для устранения вертебральной боли являются нестероидные противовоспалительные препараты (НПВП). НПВП, как и другие обезболивающие препараты, обычно самостоятельно принимаются больными при усилении и возобновлении боли. Однако длительное применение анальгетических средств, повышающее риск развития осложнений лекарственной терапии, предусматривает контролируемое врачом применение НПВП.
На сегодняшний день в арсенале практикующего врача имеется широкий ряд НПВП, относящихся по механизму действия к «неселективным» противовоспалительным препаратам — блокирующим фермент циклооксигеназу (ЦОГ) и «селективным» — блокирующим изофермент ЦОГ-2. Эти препараты существенно различаются между собой соотношением преимуществ и недостатков, соответственно — выраженностью и продолжительностью лечебных эффектов и вызываемыми побочными действиями. Вероятно, более предпочтительными для больных с вертебральной болью (по доступности, эффективности и меньшей вероятности побочных эффектов) являются: среди «неселективных» НПВП — диклофенак, ибупрофен и кетопрофен, а среди «селективных» — мелоксикам.
Способы применения НПВП:
Диклофенак — внутрь 100–150 мг/сут (обычные таблетированные формы 25–50 мг, форма ретард — 100 мг); внутримышечно или подкожно; ректально; местно.
Ибупрофен — внутрь 1200 мг/сут; местно.
Кетопрофен — внутрь 150–300 мг/сут (обычная таблетированная форма 50 мг, форма ретард— 150 мг); внутримышечно; ректально; местно.
Мелоксикам— внутрь 7,5–15 мг/сут (однократно); внутримышечно; ректально.
Общим правилом для НПВП является применение пероральных форм во время или сразу после еды с достаточным количеством воды.
Длительность применения НПВП зависит от выраженности и продолжительности вертебральной боли. При остро возникшей боли в спине бывает достаточно кратковременного (в течение нескольких дней) применения НПВП. При наличии интенсивной, особенно корешковой боли, период применения одного и того же НПВП обычно составляет не менее 3–4 недель.
Наиболее вероятные побочные эффекты НПВП связаны с их воздействием на желудочно-кишечный тракт. Меньшая частота развития желудочной и кишечной диспепсии, а также желудочно-кишечного кровотечения отмечается при использовании мелоксикама.
Витамины группы В
Применение нейротропных витаминов группы В — распространенный в клинической практике метод лечения больных с поражением периферической нервной системы, в том числе неврологическими проявлениями остеохондроза позвоночника. Для проведения так называемой витаминотерапии традиционно использовался способ попеременного введения растворов тиамина (витамина В1), пиридоксина (витамина В6) и цианокобаламина (витамина В12) — по 1–2 мл внутримышечно с ежедневным чередованием каждого препарата — в течение 2–4 недель. Недостатки такой схемы уже давно известны — малые дозы и частые инъекции приводят к низкому комплайенсу.
В настоящее время чаще применяется поликомпонентный препарат «Мильгамма», каждая ампула которого содержит по 100 мг тиамина и пиридоксина и 1000 мкг цианокобаламина, а также лидокаин, обеспечивающий местноанестезирующий эффект при внутримышечном введении препарата. Мильгамма, обладающая антиноцицептивным (вероятно, серотонинергическим) действием, применяется при острой, рецидивирующей и хронической вертебральной боли. Ввиду установленного влияния Мильгаммы на процессы регенерации нервных волокон и миелиновой оболочки, данный препарат особенно широко используется при вертебральных и экстравертебральных формах поражения периферической нервной системы.
Мильгамма композитум — для перорального приема, включает бенфотиамин (жирорастворимая форма витамина В1, сохраняющая свою фармакологическую активность после всасывания в желудочно-кишечном тракте) и пиридоксин. Наличие этих двух компонентов обеспечивает эффективность дальнейшей терапии (в течение 6 недель, после курсового применения препарата «Мильгамма».
Мильгамма — внутримышечно 2 мл, ежедневно, в течение 10 или 15 дней.
Мильгамма композитум — внутрь, по 1 драже 3 раза в день, в течение 6 недель.
Немедикаментозные методы лечения
При обострении вертебральной боли и ее обратном развитии наряду с медикаментозным лечением попеременно и в различной последовательности проводятся физиотерапия (включая массаж), иглотерапия и мануальная терапия. Одновременно с этим должна проводиться постепенная, не усиливающая выраженности боли, двигательная активизация, являющаяся для больного действенным методом «самопомощи», а вне обострения — методом предупреждения хронической вертебральной боли.
Хирургические методы лечения
Хирургические методы лечения вертебральной патологии могут носить плановый или экстренный характер. Плановый порядок проведения хирургического вмешательства определяется относительно стабильной клиникой вертебральной патологии, требующей радикального удаления или доступной для хирургического воздействия.
Целью проведения подобных операций (на поясничном уровне) является:
Большинство хирургических операций на позвоночнике проводится по поводу хронической или часто рецидивирующей поясничной боли. Основным аргументом в пользу выбора хирургического лечения обычно является «исчерпанность» всего арсенала доступных для данного случая консервативных методов.
При принятии решения о проведении хирургического лечения — радикального, но значительно более дорогостоящего, — необходимо учитывать:
Необходимость проведения экстренного хирургического вмешательства возникает при остром развитии неврологических расстройств, обусловленных компрессией спинного мозга и конского хвоста. При отсутствии радикального лечения, на фоне дальнейшего нарастания спинномозговой и полирадикулярной симптоматики, возможно развитие необратимых неврологических нарушений. Однако проведенная в экстренном порядке хирургическая операция позволяет устранить остро возникшую компрессию спинного мозга, его сосудов и конского хвоста, и обеспечить восстановление двигательных, чувствительных и тазовых функций.
Ю. В. Грачев, доктор медицинских наук
В. И. Шмырев, доктор медицинских наук, профессор
НИИ ОПП РАМН, МЦ Управления делами Президента РФ, Москва
Вертеброгенный болевой синдром (боль в спине из-за проблем с позвоночником): отчего возникает и как проявляется
Как правило, к врачу по поводу болей в позвоночнике обращаются пациенты с комплексными дистрофическими изменениями. Проще говоря, у них уже поражены все кости, суставы и мягкие ткани позвоночного столба. Всего есть пять типов таких изменений:
1. остеохондроз (нарушения в суставных хрящах),
2. деформирующий спондилез (разрастание ткани позвонков в виде выступов и шипов),
3. межпозвонковый артроз (разрушение межпозвоночных суставов),
4. анкилозирующий гиперостоз (окостенение связок с ограничением их подвижности),
5. кальциноз диска (отложение солей в позвоночнике).
Общей причиной боли в любом отделе позвоночника – шейном, грудном, поясничном или крестцовом – является компрессия (сдавливание) спинного мозга, его оболочек и корешков, отходящих от него нервов. Сдавливание вызвано центральным или боковым стенозом (сужением)позвоночного канала.
Слабое развитие мускулатуры шеи и спины ведет к перегрузке позвоночника. Добавим к ней разнообразные патологические процессы и получим дегенеративно-дистрофические, то есть разрушительные изменения в межпозвонковых дисках и суставах. В суставах они начинаются с синовитов (воспаление с выделением излишней жидкости) и переходят в подвывихи. В дисках изменения проявляются в уплощении дисков и нарушении их функции, отчего при движении они становятся нестабильными. Все это ведет к динамическому стенозу (сужению) позвоночного канала, который возникает при сгибании, разгибании или ротации (поворотам) позвонков.
Увидеть функциональную недостаточность межпозвонкового диска можно на функциональных рентгенограммах. Обычно их делают в боковой проекции, лежа, при максимальном сгибании и разгибании позвоночника. Гораздо лучше, если есть возможность получить рентгенограмму в положении стоя или сидя.
Как выглядит рентгенограмма «проблемного» позвоночника? При сгибании, разгибании или ротационных движениях заметна либо блокада, либо нестабильность пораженного сегмента. Это означает, что на функциональных снимках либо совершенно не меняются взаимоотношения между двумя соседними позвонками, либо, наоборот, возникает усиленная подвижность их вплоть до соскальзывания одного из позвонков по отношению к другому.
Для успешного лечения болей в спине (в позвоночнике) крайне важно правильно определить причину. Основным способом диагностики вертеброгенного болевого синдрома стала магнитно-резонансная томография. Измерение позвоночного канала, определение степени и типа его деформации, выявление обызвествлений (отложения солей), гипертрофии связок, хрящевых грыж, артроза межпозвонковых суставов, опухолей в позвоночном канале, оценка состояния спинного мозга – вот далеко не полный перечень возможностей МРТ позвоночника.
ВЕРТЕБРОГЕННЫЙ СИНДРОМ ПОЗВОНОЧНОЙ АРТЕРИИ: ПАТОГЕНЕЗ, КЛИНИЧЕСКАЯ КАРТИНА, ДИАГНОСТИКА И ЛЕЧЕНИЕ
Вопросы профилактики и лечения остеохондроза (ОСХ) позвоночника получает все особую весомость из-за прогрессирования числа пациентов во всех странах мира, существенным удельным весом его в структуре заболеваемости, нетрудоспособности и инвалидности популяции.Одним из ведущих клинических симптомов ОСХ шейного отдела позво- ночника (ШОП) представляется синдром позвоночной артерии (ПА), который может иметь множество патогенетических механизмов формирования. В МКБ-10 имеется несколько диагнозов, определяющих поражение вертебрально-базилярного бассейна (ВББ): М 47.0 – синдром компрессии ПА при спондилезе; М 53.0 – задний шейный симпатический синдром; G 45.0 – синдром вертебрально-базилярной артериальной системы.
Темы диагностики и лечения синдрома ПА в последние годы притягивают все больший интерес врачей многих специальностей: неврологов, нейрохирургов, вертебрологов, ангиохирургов, терапевтов, врачей общей практики, мануальных терапевтов, физиотерапевтов.
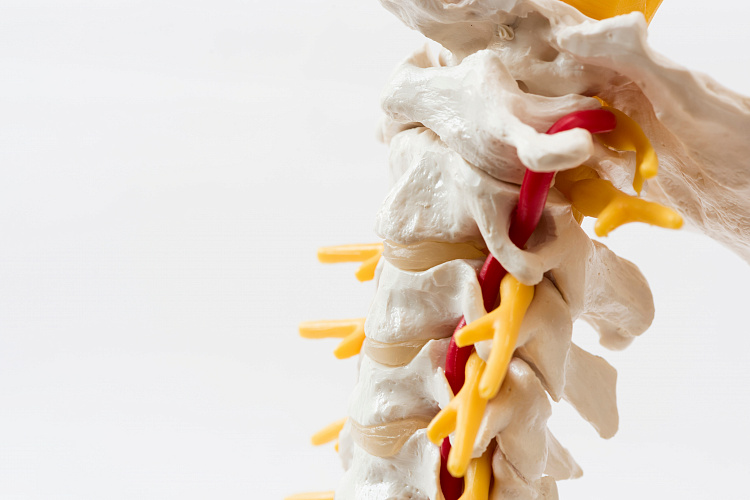
Анатомия ПА. С целью представления патогенеза формирования синдрома ПА нуж- но иметь понятия об анатомии данного сосуда. ПА кровоснабжает большую зону: сегменты спинного мозга от С1 до Th3, включая (верхний медуллярный артериальный бассейн), внутреннее ухо, стволовые структуры головного мозга (ГМ), затылочные доли, медиобазальные области височных долей, мозжечок, дорзальные отделы гипоталамической области. От звездчатого ганглия, сформированного симпатическими центрами С3 –Th1 сегментов спинного мозга, выходит позвоночный нерв (задний шейный симпатикус или нерв Франка). Он проникает в канал поперечных отростков, обвивая своими веточками ПА. Дополнительно, от позвоночного нерва отходят ветви, принимающие участие в формировании нерва Люшка.
Данный нерв иннервирует капсульно-связочный аппарат ШОП, надкостницу позвонков и заднюю часть межпозвонковых дисков (МПД). Большая доля экстракраниального отрезка ПА проходит в мобильном костном канале, сформированном поперечными отростками позвонков. Причем медиальная стенка ПА прилегает к унковертебральному суставу, а задняя граничит с верхним суставным отростком. На уровне С1-С2 ПА покрыта лишь мягкими тканями, в основном нижней косой мышцей головы.
Этиология и патогенез. Некоторые клиницисты разъясняют клиническую картину синдрома ПА при ОСХ ШОП компрессией данного сосуда костными разрастаниями позвонков. Данная теория основана на множественных случаях травматического повреждения ПА или их перевязки, после которых следовали ОНМК в ВББ. Тем не менее, дальнейшими экспериментальными и клиническими исследованиями было показано, что компрессия одной ПА не может вызвать недостаточность в ВББ. Лишь при врожденной или приобретенной патологии ПА (аплазии, аномальной узости, атеросклероз, компрессия остеофитами, гемодинамически значимые стенотические поражения в области устьев ПА, окклюзия одной из ПА, синдром позвоночно-подключичного обкрадывания и т. д.) может проявиться клиническая недостаточность компримированной ПА. Ведущим механизмом формирования компрессионного синдрома ПА представляется экстраваскулярный отек из-за механического сдавления, что ведет к нарушению венозного кровотока. Сдавление вен в костном канале поперечных отростков ШОП случается раньше артериальной, а сформировавшийся от компрессии вен в костном канале венозный отток усугубляет компрессию ПА. Длительная ирритация симпатического сплетения хорошо исследована при ОСХ ШОП. Патологическое раздражение этого сплетения при ОСХ ШОП вызывает спазм сосудов системы ПА, что клинически проявляется дисфункцией кровоснабжаемых ими отделов ГМ. Ирритативный тип синдрома ПА в основном фиксируется у молодых больных, у которых отсутствует сочетанная патология ВББ.
Этиологические причины синдрома ПА возможно разделить на 3 вида:
По данным различных исследователей, на ПА могут приводить механическое воздействие:
1) костные разрастания унковертебральных суставов в 55,9% случаев;
6) компрессия в области атланта (аномалии Клиппеля–Фейля, Киммерли, платибазия);
Базилярная мигрень. Отличается зрительными расстройствами с двух сторон, в сочетании с головокружением, атаксией, дизартрией, шумом в ушах. На высоте пароксизмы формируется интенсивная боль в затылочной области, сочетающаяся с рвотой и в некоторых инцидентах потерей сознания.
Вестибуло-атактический синдром. Превалируют головокружение, чувство неустойчивости тела, затемнение в глазах, нарушение равновесия с тошнотой и рвотой. Симптоматика прогрессирует при движении в ШОП.
Кохлеовестибулярный синдром. Представляется шумом в ушах или затылке, парестезиями, тугоухостью, снижением восприятия шепота, изменениями на аудиограмме. Эти расстройства в основном сочетаются с периодическими несистемными головокружениями (чувство неустойчивости и пошатывания) или системными головокружениями.
Офтальмический синдром. Зрительные расстройства характеризуются пароксизмальной фотопсией, мерцательной скотомой, утомляемостью и снижением зрения при чтении и иной зрительной нагрузке. Могут фиксироваться признаки конъюнктивита: боли и чувство инородного тела в глазах, покраснение конъюнктивы, слезотечение. Также регистрируются случаи приступообразного выпадения полей зрения, часто связанны с положением в ШОП.
Синдром вегетативных нарушений. Чаще фиксируются следующие вегетативные симптомы: чувство жара, озноба, похолодания конечностей, гипергидроза, изменениями дермографизма. Могут встречаться гортанно-глоточные расстройства, а также периодические нарушения сна и бодрствования.
Приступы dropp-attack . Эпизод непредвиденного падения сопряжен с ишемией каудальных отделов ствола ГМ и мозжечка и представляется в виде тетраплегии при внезапном разгибании в ШОП с стремительным восстановлением двигательной функции.
Транзиторные ишемические атаки.
Синдром Унтерхарншайдта (синкопальный вертеброгенный синдром) . Он представляет ОНМК в ретикулярной формации ствола ГМ, отличается кратковременным выключением сознания при быстром движении в ШОП или продолжительном вынужденном ее положении.
Диагностика. Для идентификации вертеброгенного синдрома ПА нужно присутствие 3-х клинико-диагностических критериев:
1.Клиническая картина (присутствие одного из девяти вышеописанных клинических вариантов или их комбинация).
2.Присутствие изменений, диагностированных при выполнении МРТ или КТ в комбинации с функциональной спондилографией ШОП (спондилез в области унковертебральных суставов, артроз ДОС, подвывих суставных отростков, нестабильность и гипермобильность в ШОП, боковые грыжи МПД, аномалии костного ложа ПА, краниовертебрального перехода и др.).
3.Присутствие изменений, диагностированных при выполнении дуплексного сканирования ПА и/или при осуществлении допплерографии с использованием функциональных проб с ротацией, флексией и экстензией в ШОП (компрессия ПА, асимметрии линейной скорости тока крови в ПА, вазоспастические реакции в ПА и базиллярной артериях, гиперреактивность на функциональные пробы, изменение диаметра ПА).
Лечение. Консервативное лечение включает в себя: мануальную терапию, массаж, иглорефлексотерапию, физиотерапию, санаторно-курортное лечение. По современным пониманиям, нейропротекция представляет собой комплекс медикаментозной терапии, обращенный на компенсацию развивающегося энергетического дефицита нейронов, протекцию их от влияния повреждающих факторов, активацию процессов нейрорегенерации, коррекцию тока крови в ГМ. При синдроме ПА нейропротекция представляется одним из наиболее продуктивных методов профилактики хронической ишемии ГМ, выражающийся в виде недостаточности в ВББ. Назначение нейропротекторов содействует предупреждению формирования расстройств метаболизма ГМ у лиц с повышенным риском его ишемии, особенно при уменьшении цереброваскулярного резерва. Ведущую ценность нейропротекция получает у лиц с симптомными стадиями синдрома ПА — ОНМК, транзиторными ишемическими атаками, синкопальным вертеброгенным синдромом, приступами dropp-attack.
Правила медикаментозного лечения синдрома ПА:
1.Препараты, действующие на венозный отток: полусинтетический диосмин (детралекс, флебодиа), троксерутин, гинко-билоба.
2.Нестероидные противовоспалительные препараты: нимесулид, лорноксикам, целекоксиб, целебрекс.
3.Препараты, нормализующие кровоток в ПА: пентоксифиллин, винкамин, винпоцетин, циннаризин, нимодипин, ницерголин, cермион, инстенон.
4.Холинергические препараты: цитиколин, цераксон, рекогнан, глиатилин.
5.Комплексные нейропротекторные препараты: цитофлавин, актовегин, церебролизин, пирацетам, мексидол
6.Метаболическая терапия: цитофлавин, милдронат, тиотриазолин, триметазидин
Комплексное консервативное лечение заключает в себя ортопедические воздействия на источник патологии (вытяжение ШОП, иммобилизация ШОП, мануальная терапия и др.); новокаиновые блокады спастически сокращенных и болезненных мышц ШОП; физиотерапевтические и бальнеологические методы.
Поэтому в лечении больных с синдромом ПА наряду с традиционной консервативной терапией должны быть применены пункционные методы воздействия: блокады ПА, звездчатого узла, нижней косой мышцы головы, дерецепции МПД и ДОС.
Вместе с тем, при патологической импульсации из пораженного ДОС происходит стойкий или прерывистый спазм ПА. Основное преимущество химической денервации ДОС перед более локальными воздействиями (лазерной вапоризацией, холодно-плазменной кобляцией, высокочастотной деструкцией) заключается в том, что спиртоновокаиновый раствор выключает вокруг ДОС большее количество ноцицептивных вегетативных структур, включая ветви нерва Люшка, которые представляют основную роль в формировании рефлекторных синдромов фасет-синдрома ШОП.
Первыми малоинвазивными методами стали хемонуклеолиз, дерецепция МПД и перкутанная нуклеотомия. Хемонуклеолиз и дерецепция МПД приводят к развитию фиброза пульпозного ядра МПД с созданием условий для анкилозирования позвоночнодвигательного сегмента на различных стадиях его дистрофического поражения. Развитие фиброза МПД ограничивает амплитуду движений в оперированном сегменте, при этом не исключается тот минимальный объем движений, который не приводит к возникновению локальной перегрузки расположенных рядом позвоночно-двигательных сегментов. Процесс перестройки МПД после хемонуклеолиза длителен и занимает 1,5-2 года, что может привести к развитию рецидива заболевания.
При вертеброгенном синдроме ПА выполняют следующие операции:
Отличительной особенностью оперативного лечения лиц с синдромом ПА определена частым комбинациями вертеброгенного поражения ПА с их атеросклеротической или врожденной патологией (32,0% пациентов), а также с окклюзирующими и стенозирующими поражениями сонных артерий (26,7-28,0%). Это говорит о необходимости прецизионного предоперационного обследования данных лиц и комплексного лечения. У больных с сочетанными поражениями ПА и сонных артерий первым этапом выполняют реконструкцию каротидного бассейна.
Реконструкцию V1 ПА целесообразно применить при интактных дистальных сегментах (V2-4). При идентификации атеросклеротического поражений ПА в V1 сегменте производят следующие реконструктивные операции:
Показания к реконструкции ПА в V3 сегмента:
1)стеноз или окклюзия V1 и V2 сегментов ПА при незамкнутости Виллизиева круга;
2)экстравазальная компрессия V2 сегмента ПА при незамкнутости Виллизиева круга;
3)предстоящая реконструкция на V1 сегменте ПА или сонно-подключичный анастомоз;
4)перелом стента или выраженный рестеноз (при невозможности повторного стентирования) после стентирования V1 сегмента ПА.
Доступ к V3 сегменту ПА (между поперечными отростками С1-2) имеет несколько преимуществ: расположение ПА на данном участке наиболее поверхностно, возможность выполнить диссекцию ПА без костной резекции на пролонгированном расстоянии и венозное сплетение на этом участке менее выражено, чем в других.
При атеросклеротическом поражении ПА в V3 сегменте производят следующие реконструктивные операции: