Что такое волчье вымя
Сучье вымя
Причины и симптомы сучьего вымя
Острый воспалительный процесс, протекающий в потовых железах подмышечной впадины, называют гидраденитом или же сучье вымя. Для заболевания характерно собирание гноя в протоках, отвечающих за вывод пота.
Причины сучьего вымени
Сучье вымя образуется при ослабленном иммунитете, при заболеваниях эндокринной системы, при повреждениях работоспособности потовых желез, при атаке организма бактериальной инфекцией второй раз. Такое серьезное заболевание может быть последствием физических перегрузов и нервных стрессов. Одними из причин возникновения сучьего вымени считаются малокровие и ожирение.
При неправильном или недостаточном соблюдении правил личной гигиены, при порезе или повреждениях, причинённых бритьем, стрептококки или стафилококки проникают в кровь, что также вызывает серьезный воспалительный процесс. Опрелости, аллергия на дезодоранты и повышенная потливость также способствуют развитию болезни.
Симптомы сучьего вымени
Заболевание не имеет ярко выраженного начала воспалительного процесса и носит всегда нарастающий характер. Изначально больного беспокоит зуд и болезненная припухлость, которая имеет более плотную структуру. Такие уплотнения, холмообразные узлы, находятся в слоях дермы или гиподермы.
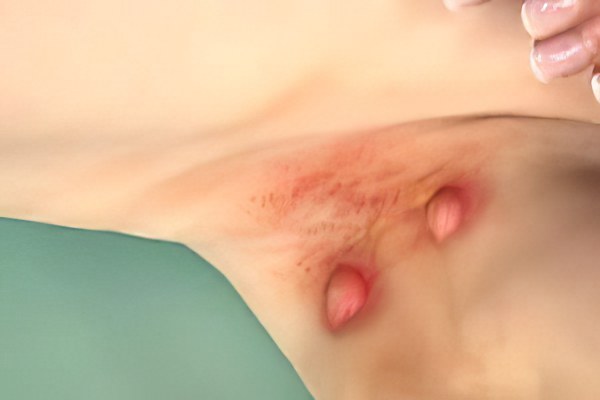
Со временем припухлость увеличивается в размерах, становится твердой и доставляет довольно болезненные ощущения. В этот период узлы срастаются с кожей, обретают форму, напоминающую грушу и выбухает в виде сосков. Эти необычные образования напоминают «сучье вымя». Цвет кожного покрова меняется на багровый и можно заметить небольшой отек тканей.
Затем в центральной части воспаление размягчается и самопроизвольно выделяется гной с небольшим количеством крови, имеющий консистенцию сметаны. Во время болезни возможно незначительное повышение температуры тела, озноба и общей слабости. После завершения гнойных выделений нарыв затягивается и боль уменьшается.
Довольно часто случаются рецидивы, что выливается в затяжное течение болезни. Сучье вымя, как правило, возникает с одной стороны, но иногда является и двусторонним. Течение болезни длится от десяти до пятнадцати суток. Следует учитывать определенные особенности больного и, если человек тучный, не следит за гигиеной тела, имеет такие заболевания, как гипергидроз или сахарный диабет, то не исключено, что течение заболевания будет более длительным.
Если не уделить должного внимания к лечению заболевания, то воспаление поражает и другие отделы, отвечающие за выделение пота. Зачастую сопровождаются осложнениями (сепсис или абсцесс). Поэтому следует начинать лечение при появлении первых симптомов.
Диагностика сучьего вымени
Определить такое заболевание, как сучье вымя, не предоставляет особой сложности. Изначально врач проводит доскональный осмотр больного и оценивает размещение воспалительного процесса и, свойственную заболеванию, клиническую картину. Незнающему человеку довольно легко перепутать сучье вымя от фурункула, но специалист обратит внимание на основной отличительный признак – некротический стержень. При сучьем вымени такой стержень не образуется. Также болезнь необходимо отличать от колликвативного туберкулеза. Он имеет более длительное течение и характеризуется серьезнейшим воспалением лимфоузлов, в то время как болезненные ощущения не проявляются.
Основная диагностика заключается в клиническом анализе крови. Если уплотнение является заболеванием сучье вымя, то наблюдается ускорение СОЭ и большее количество лейкоцитов, что говорит о воспалительном процессе.
Лечение сучьего вымени
Лечение сучьего вымени проходит под контролем врача с применением антибиотикотерапии, сульфаниламидов, аутогемотерапии и нитрофуранами. При повторных, рецидивирующих формах заболевания используется индивидуальная иммунотерапия, применяются различные современные средства для общего укрепления организма.
Для более высокой эффективности используют местное лечение сучьего вымени: сухое тепло, облучение ультрафиолетовыми и солнечными лучами, УВЧ, ихтиоловая лепешка (меняется несколько раз в день при гнойных выделениях). Также используются настойки на спирту софоры и арники, травяной настой и отвар зверобоя, сок из листьев каланхоэ, облепиховое и эвкалиптовое масло.
Первые 3 – 5 суток, когда заболевание сучье вымя только начинает прогрессировать, необходимо прогревать участки, где ощущается боль, сухим теплом. Делать это желательно каждые 3 – 5 часов. Прогревание можно осуществлять самостоятельно, нагрев горячим утюгом чистое полотенце, желательно махровое, и приложив его к воспаленному месту, подержав до момента, когда оно остынет. Так необходимо повторять несколько раз. Для этих же целей можно применять мешочки с солью или песком, которые предварительно нагревают.
Полезно для лечения сучьего вымени применение синего цвета. Для этого необходимо несколько раз в день прогревать воспаленное место в течение пяти минут, сохраняя расстояние между лампой и поверхностью тела около 20 см. Подставить воспаленные участки тела горячим лучам солнца, используя его ультрафиолетовое излучение, рекомендуется в теплое время года. Длительность такого сеанса составляет от десяти минут до получаса.
Для локализации болезни и предотвращения распространения на другие потовые железы, сократить время выздоровления, рекомендуется осторожно удалять ножницами волосы, желательно маникюрными, которые растут в воспаленной области и рядом.
Когда лечение завершено, не советуют принимать ванны ещё в течение недели. Лучше принимать душ, перед этим заклеив воспаленное место пластырем (простым или бактерицидным) так, чтобы под него не попала вода, способствующая распространению инфекции.
Благоприятно влияет промокание тела салфетками из марли, которые предварительно нужно смочить в слабом растворе марганцовки. Делать это желательно утром и вечером. Для предупреждения распространения инфекции на железы, которые соседствуют с гнойниками, кожу вокруг них необходимо три или четыре раза в день обрабатывать камфорным, борным или салициловым спиртом.
Для скорейшего выздоровления назначается специальное диетическое питание, с первого дня болезни и не менее трех месяцев. Диета подразумевает под собой исключение алкогольные напитки, острую пищу, сокращение потребления сладкого. Курящим людям следует отказаться от этой привычки.
Пищевой рацион должен быть богат продуктами, содержащими витамины А,С, В1, В2, В6, железо, фосфор. Поэтому меню рекомендуется составлять, включая яйца, молочные продукты, сливочное масло, печень, помидоры, зеленый горошек, растительное масло, капусту, морковь, яблоки, цитрусовые, ягоды, черная смородина, шиповник, миндаль, арахис, грецкие орехи.
Так как одной из причин развития сучьего вымени является снижение иммунитета, то необходимо его повышать путем применения внутренне сока алоэ, подорожника, дрожжей (или сухие пивные дрожжи), целебной настойки женьшеня или элеутерококка, облепиховое масло.
Обширный выбор рецептов от сучьего вымени предлагает народная медицина. Можно использовать различные отвары и сборы трав. Помимо этого народные рецепты также предлагают использовать сметанные лепешки, чудодейственные компрессы из печеного лука для ускорения прорыва нарыва и компрессы с применением мази, получаемой тоже из лука.
Для предотвращения возникновения заболевания сучьего вымени рекомендуется всегда придерживаться особой личной гигиены, стараться не носить одежду из синтетических тканей, затрудняющую движения, а также не переохлаждаться и перегреваться. При имеющихся проблемах с лишним весом, рекомендуется любая низкокалорийная диета, чтобы нормализовать вес. Также следует отказаться от парфюмерных и косметических средств, поскольку они в большинстве случаев провоцируют возникновение заболевания сучье вымя.
Гидраденит
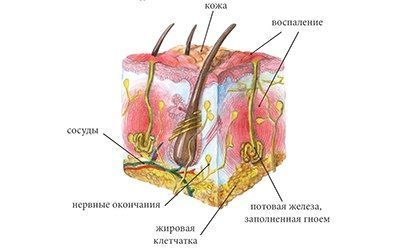
Гидраденит – это воспаление апокриновых потовых желез, расположенных в подмышечной области, по окружности сосков, в паху, на мошонке и больших половых губах у женщин, в околопупочной области, вокруг заднего прохода. Крайне редко встречается гидраденит волосистой части головы. Апокриновые железы имеют особое строение – верхушечные их клетки постоянно разрушаются и смешиваются с потом. В выделяемом секрете этих желез много холестерина и жира, густота его повышена, в запах своеобразный, индивидуальный. Чаще всего гидраденит развивается в подмышечной области, где потовые железы большого размера, ходы их извилистые. Заболевание относится к пиодермии или гнойным поражениям кожи.
У кого гидраденит бывает чаще всего?
У женщин среднего возраста чаще развивается подмышечный гидраденит, как следствие травмы во время эпиляции или бритья. У мужчин страдает паховая зона. В целом заболевание развивается у людей возрастом от 15 до 55 лет, поскольку апокриновые железы активно функционируют именно в детородном периоде. Нередко развитию воспаления способствуют нарушения правил личной гигиены. Заболевание может принимать рецидивирующую форму.
В группе риска люди с темной кожей, поскольку протоки желез у них широкие и короткие, бактериям легко по ним проникнуть внутрь.
Причины гидраденита
Возбудителем гидраденита чаще всего являются стрептококк и стафилококк, но может быть кишечная палочка и другие микробы.
Наиболее частые причины гидраденита и провоцирующие факторы:
Как проявляется гидраденит?
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Народное название («сучье вымя») болезнь получила из-за характерного внешнего вида пораженного участка: отечной покрасневшей окружности с выделениями белого цвета.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Осложнения гидраденита
У ослабленных людей или у оставленных без медицинской помощи может развиться абсцесс или флегмона, крайне редко – сепсис. Нередко провоцирующим фактором развития осложнений становится ВИЧ/СПИД.
Наиболее вероятная причина развития осложнений – отсутствие ухода за кожей, окружающей воспаленную железу. На грязной, мацерированной или мокнущей коже инфекция распространяется очень быстро, захватывая все новые участки. Для формирования абсцесса достаточно, чтобы воспалились несколько рядом расположенных желез. При этом гнойники сливаются, расплавляя соседние ткани, разрушая подкожную клетчатку, иногда достигая мышц.
Флегмона – следующая стадия развития гнойника. Это разлитое воспаление, которое наиболее бурно развивается в подкожной клетчатке. Флегмона может развиться как вблизи места первичного воспаления, так и на отдаленном участке.
Абсцесс и флегмона сопровождаются признаками общей интоксикации, резко утяжеляющими состояние пациента.
Сепсис возникает при попадании патогенных микробов в общий кровоток. При этом гнойники могут образовываться в любом органе, это крайне опасное состояние.
Особенности диагностики
Характерная клиника, как правило, не оставляет сомнений. При гидрадените нет некротического стержня, как у фурункула. При сомнениях относительно возбудителя (туберкулез, лимфогранулематоз) выполняют бактериальный посев отделяемого, устанавливая чувствительность к антибиотикам. В общем анализе крови может быть воспалительный сдвиг (лейкоцитоз, увеличение СОЭ). При хроническом и рецидивирующем течении определяют иммунный статус.
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к дерматологу.
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.
При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Хирургическое лечение гидраденита
Хирургическое вмешательство требуется тогда, если центр воспаления уже размягчился или произошло самопроизвольное вскрытие гнойника. При этом вскрывать и дренировать один гнойник не имеет смысла, потому что в толще тканей находится множество мелких формирующихся нагноений. Выполняют широкий разрез, дающий доступ ко всему воспалительному инфильтрату. Разрез должен доходить до границы здоровой ткани. Удаляют весь гной, а следом – всю жировую клетчатку в зоне воспаления. Устанавливают дренажи, заживление всегда происходит вторичным натяжением.
При рецидивирующем или хроническом течении, когда воспаления повторяются многократно, требуется радикальная операция. Такое лечение проходит в два этапа.
Вначале область хронического воспаления раскрывают широким разрезом и убирают всю пораженную подкожную клетчатку. Операционную рану залечивают открытым способом, используют необходимые антибиотики.
Когда рана очистится, и в ней появятся здоровые грануляции, производят полное удаление больной кожи и подкожной клетчатки. Образовавшийся дефект закрывают собственным кожным лоскутом пациента, полученным с другого участка. Сохраняют кровоснабжение пересаживаемого лоскута, что значительно ускоряет заживление. Такой прием носит название аутодермопластики.
Разбивка операции на два этапа нужна для того, чтобы добиться полного оздоровления тканей. Если выполнять такую операцию за один этап, кожный лоскут не приживется из-за нагноения, образуется грубый рубец.
Дополнительные методы лечения
В некоторых случаях используется рентгенотерапия, при которой потовые железы разрушаются. Для лечения затяжных и рецидивирующих форм может использоваться ультразвуковая терапия, электрофорез и другие физиотерапевтические методы. Все определяет конкретная клиническая ситуация.
Врачи ЦЭЛТ используют все возможные методы для того, чтобы полностью избавить человека от страданий. От пациента требуется только своевременное обращение к врачу-дерматологу или хирургу.
Операция гидраденита

Гнойный гидраденит — это заболевание, сопровождаемое воспалением апокриновых потовых желез вследствие инфицирования стафилококковым микроорганизмом. Чаще всего поражаются подмышечная область, но также встречается воспаление паховой зоны, околопупочной, ануса, возле наружных половых органов.
Подготовка к операции
Во время приема специалист нашей клиник проведет полный осмотр пациента, соберет анамнез, а также назначит клинические исследования:
Специфическая подготовка к удалению гидраденита подмышкой не требуется, необходимо лишь исключить прием антикоагулянтов и освободить область операции от имеющегося волосяного покрова.
Врачи хирурги
Стоимость приема 1500 ₽
Сосудистый хирург, флеболог, ангиолог
Стоимость приема 1500 ₽
Стоимость приема 2000 ₽
Методика проведения операция
Операция по удалению гидраденита под мышкой подразумевает хирургическую методику. Хирурги из нашей клиники практикуют два основных способа:
Пациент оперируется под местным обезболиванием, на протяжение 30-40 минут. В запущенных случаях и при множественном распространении гнойников может потребоваться проведение лечения гидраденита в условиях стационара, с удалением воспаленного участка под общей анестезией.
Осложнения
При несвоевременном лечении или его полном отсутствии на фоне гидраденита может развиться флегмона, абсцесс и сепсис с последующим заражением крови и возможным летальным исходом.
После операции гидраденита редко возникает вторичное инфицирование раны, кровотечения и отечность.
Причины и симптомы развития гидраденита
Факторами, провоцирующими развитие заболевания, могут послужить:
Воспаление провоцируют инфекция золотистого стрептококка и стептофилококка, которая проникает по потовым каналам, лимфатической системе к жировой клетчатке.
Характеризуется гидраденит зудом с образованием твердой припухлости, размером до 2 см. Опухоль быстро увеличивается в размерах, при этом ощущается боль. Кожа приобретает красный оттенок, с дальнейшим размягчением тканей и формированием свища с отделяемым гноем, часто с кровью. Состояние пациента ухудшается, появляется головная боль, лихорадка.
Специалисты клиники «КДС Клиник» проведут операцию в максимально короткие сроки. Стоимость наших услуг по удалению гидраденита по области и в Москве ниже среднего, поэтому доступны широкому кругу населения.
Гидраденит под мышкой и других локализаций. Причины, признаки, лечение
Автор:
Причины, симптомы и лечение гнойного гидраденита
Инфекции мягких тканей – наиболее частая причина обращения к хирургу в поликлинических условиях (более 70% обращений). Одно из заболеваний этой группы – острый гнойный гидраденит, или воспаление потовой железы. Чаще всего возникает гидраденит под мышкой, несколько реже – в паховой области и в других местах, где есть складки кожи. Читайте об этой патологии на нашем сайте Добробут.ком
Причины гидраденита (подмышечного, пахового и других локализаций)
Главный пусковой фактор этой патологии – личная неопрятность. Если человек игнорирует правила личной гигиены, своевременно не принимает душ или ванну, кожа становится благоприятной средой для бурного роста микроорганизмов, среди которых и золотистый стафилококк. В последние годы основная причина нагноений потовых желез подмышечной и паховой областей – бритье. Возникающие в процессе сбривания волос микропорезы становятся входными воротами для инфекции.
Кроме нечистоплотности большую роль играет ожирение, из-за которого складки кожи своевременно не высыхают (во влажной среде микробы размножаются в десятки раз активнее). Опрелости и расчесы также снижают защитные функции кожи. Наконец, сахарный диабет, ухудшающий питательную функцию кровеносных сосудов, тоже является благоприятным фоном для развития гнойных инфекций кожи.
Применение антиперспирантов основано на блокировании функции потовых желез. Из-за этого пот не промывает их протоки, вымывание золотистых стафилококков не происходит и воспаление развивается в самой потовой железе.
Где возникает гидраденит
Типичная локализация – подмышечная область (одинаково и у женщин, и у мужчин), гидраденит в паху (у женщин чаще из-за бритья интимной зоны), в области ареолы соска и под молочными железами. Реже возникает половой гидраденит (у мужчин – мошонки, у женщин— больших половых губ), а также на лице (преимущественно у мужчин).
Такие локализации связаны с тем, что воспалению чаще всего подвержены апокринные потовые железы, расположенные именно в этих местах. Их особенностью является извилистость протоков, что ухудшает отток пота и способствует при проникновении в железу золотистого стафилококка ее воспалению.
Стадии болезни гидраденит
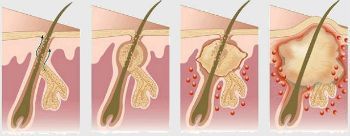
Четкой стадийности в развитии болезни нет. Все начинается с появления в типичном месте болезненного небольшого узелка под кожей. Вначале он не виден, но может быть нащупан. Через 24-48 часов он значительно увеличивается в размерах, кожа над ним меняет цвет на красный, а затем на багрово-синюшный. Боль становится очень сильной, часто препятствует активным движениям конечностью.
В этот момент в толще узла идет процесс расплавления тканей, что проявляется появлением флюктуации (при ощупывании узла чувствуется, что его центр как бы проваливается под пальцем). Кожа над гнойником постепенно истончается, пока в ней не появляется небольшое отверстие, через которое начинает поступать густой гной. Обычно это происходит на 7-10 день от начала болезни. Часто при отсутствии лечения гнойного гидраденита процесс заканчивается образованием свища, по которому постоянно подтекает серозно-гнойное содержимое.
Подкожная клетчатка пронизана большим количеством лимфатических сосудов. По ним инфекция может распространяться на соседние потовые железы. В этом случае может страдать и общее состояние больного. Симптомы хронического гидраденита: повышается температура тела, появляется разбитость, слабость, нарушается сон и работоспособность. Из-за массивного поражения инфекцией подкожная клетчатка сильно отекает, очаги инфекции выступают над кожей, что вместе образует картину похожую на «сучье вымя» (это стало народным названием болезни).
Лечение гидраденита
В стадии образования инфильтрата врач может попробовать лечить гидраденит паховой области, подмышечных впадин и других локализаций консервативно. В первые-вторые сутки рекомендовано применение местных средств. Антибиотики при гидрадените применяются в виде мазей, чаще всего используют тетрациклиновую, эритромициновую мази, примочки с клиндамицином. Так как вылечить острый гидраденит консервативными методами чаще всего не удается, приходится прибегать к хирургическому вмешательству.
Адекватный отток – ключевой момент в лечении любого гнойного процесса. Операция по вскрытию гидраденита – оптимальный способ достичь этого. По мнению хирургов, самый целесообразный способ обезболивания – наркоз. Это позволяет избежать появления системных эффектов от анестетиков, которые пришлось бы вводить в слишком большом количестве.
После операции проводят ежедневные перевязки, во время которых кожу вокруг раны обрабатывают антисептиками. Ими же промывают полость гнойника, меняют турунды с мазью. В конце перевязки на рану накладывают повязки с антимикробной мазью.
Турунду удаляют после того, как из раны прекращает поступать гной. После этого она быстро заживает самостоятельно. Разумеется, до полного заживления перевязки продолжаются.
Общее консервативное лечение обычно проводят после операции в тех случаях, когда гидраденит рецидивирует (некоторые называют такую форму болезни хронической, что не отражает реальное ее течение) или поражается множество потовых желез. В этом случае применяются:
При выраженных болях назначаются ненаркотические анальгетики, при нарушениях сна – соответствующие снотворные средства.
Как предотвратить гидраденит
Меры профилактики просты:
Нужна профилактика гидраденита и при беременности.
Гидраденит – неприятное, но не смертельное заболевание. Своевременное обращение к врачу позволит избежать длительной потери трудоспособности и развития осложнений.