Что такое дисфункция матки
Что такое дисфункция яичников?
Последнее обновление: 06.03.2020
Содержание статьи
Большинство женщин хотя бы раз в жизни сталкивались с нарушениями менструального цикла – небольшими задержками, слишком частыми или обильными месячными, ациклическими кровотечениями. Если такие сбои имеют нерегулярный характер, причин для беспокойства обычно нет. Однако если подобные расстройства повторяются из месяца в месяц, это может быть симптомом дисфункции яичников. Можно ли забеременеть при наличии данной патологии, как ее лечить и что делать для профилактики ее возникновения? Ответы на эти вопросы приведены ниже.
В среднем продолжительность менструального цикла составляет 28 дней (вообще нормой считается период от 21 до 35 дней). При этом объем выделений не должен превышать 150 мл за весь период месячных. Это значит, что потребность в смене прокладки или тампона должна возникать не чаще, чем 1 раз в 3 часа.
Причины дисфункции яичников
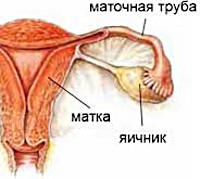
Яичники представляют собой женские парные половые железы, в структуре которых созревают фолликулы. Эти органы входят в состав эндокринной системы и вырабатывают стероидные гормоны – эстрогены, андрогены и прогестины. Нормальное функционирование яичников во многом зависит от работы других органов эндокринной системы. Поэтому если у женщины присутствуют какие-либо эндокринные заболевания (гипотиреоз (Hypothyreosis), сахарный диабет (Diabetes mellītus), аденома гипофиза (Adenoma hypophysis) и пр.), вероятность развития дисфункции яичников повышается.

Помимо эндокринно-обусловленных причин появления этой патологии, выделяют следующие предпосылки к развитию дисфункции яичников:
Виды дисфункции яичников
В зависимости от возраста пациентки и особенностей функционирования систем ее организма, выделяют следующие разновидности данной патологии:
Симптомы и признаки
Главным признаком дисфункции яичников является нарушение менструального цикла, представленное дисфункциональными маточными кровотечениями (ДМК) или аменореей. Промежуток между менструациями может быть более 35 дней или менее 21 дня,продолжительность выделений более 7 дней или менее 5 дней.
Также можно выделить косвенные признаки:
К чему приводит дисфункция яичников?
Некоторые женщины, впервые столкнувшиеся с дисфункцией яичников, имеют о ней слабое представление, и поэтому легкомысленно относятся к поставленному диагнозу. Однако при отсутствии лечения эта патология способна привести к возникновению следующих заболеваний:
Помимо этого, отсутствие лечения может привести к нарушению репродуктивных функций. Так же могут спровоцировать развитие гормональнозависимых форм рака эндометрия, яичников и молочной железы.
Дисфункция яичников и беременность
Так как данное заболевание подразумевает нарушения в процессе созревания фолликула и возможное отсутствие овуляции, зачатие и нормальное вынашивание ребенка становится проблематичным. Однако это не значит, что женщина, которой поставили диагноз «дисфункция яичников», никогда не сможет иметь детей. При раннем выявлении патологии и проведении соответствующей терапии шансы на зачатие и нормальное протекание беременности возрастают.
Для устранения дисфункции яичников будущим мамочкам назначают препараты, стимулирующие овуляцию, которые необходимо принимать в течение нескольких месяцев. При этом можно периодически проводить УЗИ яичников с целью контроля степени созревания фолликулов.
Диагностика
Так как нестабильный менструальный цикл может быть симптомом различных патологий, перед постановкой диагноза и началом терапии должна быть проведено тщательное обследование. До этого дисфункция яичников будет неуточненной, поэтому рекомендуется пройти следующие исследования:
Лечение заболевания
Терапия дисфункции яичников проводится под контролем гинеколога и эндокринолога. Лечение должно быть направлено на стабилизацию гормонального фона пациентки и нормализацию менструальной функции. Для лечения дисфункции яичников женщине назначают оральные контрацептивы или приём эстрогенов и прогестерона по фазам менструального цикла, проведение стимуляции овуляции. Дозировка определяется индивидуально в зависимости от результатов анализов крови на уровень содержания гормонов. Нужно учитывать, что гормональная терапия при дисфункции яичников должна назначаться исключительно врачом.
Для ускорения восстановления функции яичников могут быть рекомендованы витаминно-минеральные комплексы (в частности – витамины Е, С, фолаты) в циклическом режиме, проведение физиотерапевтических процедур (ультразвуковой терапии, парафинотерапии, грязелечения), иглорефлексотерапия и гирудотерапия.
Важная роль в лечении дисфункции яичников отводится устранению предпосылок к развитию патологии. Если причина нарушения работы яичников вызвана воспалительным процессом, назначают антибиотики или противовоспалительные препараты (выбор категории медикаментов зависит от разновидности патогенной микрофлоры). Гормональные дисбалансы, которые вызваны нарушением работы гипофиза, гипоталамуса, щитовидной или поджелудочной железы, лечат соответствующими гормональными средствами, так как данная патология является достаточно серьезной и может привести к развитию ряда осложнений (вплоть до бесплодия), заниматься самолечением с применением «бабушкиных» методов крайне не рекомендуется.
Профилактика
Также с целью нормализации менструального цикла можно принимать Масло примулы вечерней «Гинокомфорт». Оно является дополнительным источником незаменимых Омега-6 полиненасыщенных жирных кислот. Прием масла примулы вечерней благотворно влияет на синтез простагландинов, способствует устранению воспалительных процессов в органах малого таза, блокирует выработку пролактина, положительно сказывается на состоянии иммунной системы и защищает клетки от свободных радикалов. БАД Масло примулы вечерней «Гинокомфорт» не является лекарственным средством, имеет необходимые документы и сертификаты качества.
Некоторые аспекты этиологии кист яичников. Дубровина С.О. // Рос. вестн. акушера-гинеколога. – 2004. – № 6. – С. 9–11.
Консервативное лечение фолликулярных кист яичника. Котрикадзе К.А., Сабахтарашвили М.А., Гвенетадзе А.М. // Georg. Med. News. – 2002. – N 3. – С. 40–42.
Гинекологические заболевания – причины и симптомы дисфункции яичников
Дисфункция яичников
Дисфункция яичников это то к чему приводят заболевания, нарушающие менструальный цикл и гормональную функцию яичников. Многие женщины не обращают на это должного внимания. Дисфункция яичников может привести к бесплодию и раковым образованиям. Не относитесь к своему здоровью столь безответственно.
Причины дисфункции яичников
Причиной дисфункции являются эндокринные нарушения или болезнь щитовидки. Воспаление яичников тоже происходит не редко. Это случается из-за отсутствия должной гигиены, особенно в интимной жизни. Яичники могут пострадать из-за болезней маточных труб, из-за заражения кишечника инфекцией, которая по кровеносным сосудам поступает в яичники. Страдают, они если больны остальные половые органы: матка и придатки. Влияет на наличие дисфункции опухоли, миомы, эндометриоз. Нарушается «гармония» в яичниках, когда женщина больна сахарным диабетом или ожирением. Употребление определенных лекарственных препаратов тоже не редко дает сбои. Ослабляет работу яичников воздействие стрессов, неправильного образа жизни, частые депрессии. Если женщина переезжает из районов с одним климатом в другие климатические условия дисфункция тоже может дать о себе знать. Причиной дисфункции яичников является аборт, которые был сделан неправильно или первый аборт в жизни женщины.
Лечение дисфункции яичников
Надо восстановить гормональные нарушения, вылечить инфекцию и другие сопутствующие заболевания. Если необходимо, то поменять образ жизни, например, не так эмоционально реагировать на возникающие трудности. Возможно, будут выписаны пищевые добавки, витамины. Иногда, назначается иглотерапия, лечебный массаж. В результате лечения менструальный цикл восстанавливается.
Дисфункция яичников
Дисфункция яичников – расстройство гормональной функции яичников вследствие воспалительного процесса или эндокринных расстройств, проявляющееся целым рядом патологических состояний. Характеризуется нарушениями менструального цикла: его чрезмерным удлинением (более 35 дней), либо укорочением (менее 21 дня), сопровождающимися последующим дисфункциональным маточным кровотечением. Также может проявляться симптомокомплексом предменструального синдрома. Может повлечь за собой развитие эндометриоза, миомы матки, мастопатии, рака молочных желез, бесплодия.
МКБ-10
Общие сведения
Под дисфункцией яичников понимается расстройство гормонообразующей функции яичников, ведущее к отсутствию овуляции и нарушению менструального цикла. Проявлениями дисфункции яичников служат дисфункциональные маточные кровотечения, т. е. кровотечения продолжительностью свыше 7 дней после задержки менструации дольше 35 дней, или частые, нерегулярные, беспорядочные менструации, приходящие через разные интервалы времени (но менее 21 дня).
Нормальный менструальный цикл длится от 21 до 35 дней с менструальным кровотечением продолжительностью 3-7 дней. Физиологическая норма кровопотери при менструации обычно не превышает 100-150 мл. Поэтому, любые отклонения в ритмичности, длительности менструального цикла и объеме кровопотери расцениваются как проявление дисфункции яичников.
Симптомы дисфункции яичников
Регуляцию деятельности яичников осуществляют гормоны передней доли гипофиза: лютеинизирующий (ЛГ), фолликулостимулирующий (ФСГ) и пролактин. Определенное соотношение данных гормонов на каждом этапе менструального цикла обеспечивает нормальный яичниковый цикл, во время которого происходит овуляция. Поэтому в основе дисфункции яичников лежат регуляторные нарушения со стороны гипоталамо-гипофизарной системы, приводящие к ановуляции (отсутствию овуляции) в процессе менструального цикла.
При дисфункции яичников отсутствие овуляции и фазы желтого тела вызывает различные менструальные расстройства, связанные с недостаточным уровнем прогестерона и избытком эстрогенов. О дисфункции яичников могут свидетельствовать:
Таким образом, каждый из симптомов дисфункции яичников по отдельности является серьезным поводом для консультации гинеколога и обследования, так как ведет к бесплодию и невынашиванию плода. Кроме того, дисфункция яичников может свидетельствовать о злокачественных опухолевых заболеваниях, внематочной беременности, а также послужить толчком к развитию, в особенности у женщин старше 40 лет, миомы матки, эндометриоза, мастопатии, рака молочной железы.
Причины дисфункции яичников
Причинами дисфункции яичников служат факторы, ведущие к нарушению гормональной функции яичников и менструального цикла:
Иногда бывает достаточно даже единичного нарушения менструального цикла для того, чтобы развилась стойкая дисфункция яичников.
Диагностика дисфункции яичников
Обследованием и лечением дисфункции яичников занимается специалист гинеколог-эндокринолог. При подозрении на дисфункцию яичников врач, прежде всего, исключит хирургическую патологию: внематочную беременность и опухолевые процессы, проведет анализ менструального календаря женщины, выслушает жалобы, проведет гинекологический осмотр и составит план дальнейшей диагностики. Комплекс диагностических процедур, направленный на выявлении причин дисфункции яичников, может включать в себя:
Схема обследования пациентки, страдающей дисфункцией яичников, составляется индивидуально в каждой конкретной ситуации и не обязательно включает в себя все выше перечисленные процедуры. Успех коррекции дисфункции яичников во многом определяется степенью выраженности расстройств, поэтому любые нарушения менструального цикла должны насторожить женщину и заставить ее пройти диагностику. Пациенткам с хронической дисфункцией яичников во избежание серьезных осложнений рекомендуется динамическое наблюдение и обследование у гинеколога-эндокринолога не реже 2-4 раз в году, даже при отсутствии субъективных изменений в состоянии.
Лечение дисфункции яичников
Комплекс лечебных мероприятий при дисфункции яичников преследует следующие цели: коррекцию неотложных состояний (остановку кровотечения), устранение причины дисфункции яичников, восстановление гормональной функции яичников и нормализацию менструального цикла. Лечение дисфункции яичников может осуществляться стационарно либо амбулаторно (при легком течении дисфункции яичников). На этапе остановки кровотечения назначается гормональная гемостатическая терапия, а в случае ее неэффективности проводится раздельное выскабливание слизистой оболочки полости матки с лечебно-диагностической целью. В зависимости от результата гистологического анализа назначается дальнейшее лечение.
Дальнейшее лечение дисфункции яичников зависит от причин, вызвавших заболевание. При выявлении хронических воспалительных процессов проводят лечение вызвавших их инфекций, в том числе и передающихся половым путем. Коррекция эндокринных нарушений, вызвавших дисфункцию яичников, проводится назначением гормонотерапии. Для стимуляции иммунитета при дисфункции яичников показано назначение витаминных комплексов, гомеопатических препаратов, БАДов. Важное значение в общем лечении дисфункции яичников отводится нормализации режима и образа жизни, питания и физической активности, а также физиотерапии, рефлексотерапии и психотерапевтической помощи.
С целью дальнейшей профилактики повторных маточных кровотечений и восстановления регулярного менструального цикла при дисфункции яичников применяют терапию препаратами прогестерона с 16 по 26 день цикла. После этого курса в течение семи дней начинается менструация, и ее начало расценивается как начало нового цикла. В последующем назначаются гормональные комбинированные контрацептивы для нормализации менструального цикла. Женщинам, у которых ранее наблюдалась дисфункция яичников, установка внутриматочной спирали (ВМС) противопоказана.
Дисфункция яичников и планирование беременности
Подготовку и осуществление беременности при дисфункции яичников необходимо проводить под контролем и при помощи гинеколога-эндокринолога. Для этого необходимо пройти курс терапии, направленной на восстановление овуляторного менструального цикла. При дисфункции яичников с этой целью назначается гормональное лечение препаратами хорионического гонадотропина, кломифена, менотропина, которые применяются, начиная с 5 дня менструального цикла по 9 день включительно.
В течение курса приема назначенного препарата с помощью УЗИ-контроля фиксируется скорость и степень созревания фолликула. При достижении фолликулом необходимой степени зрелости и размера 18 мм и толщины эндометрия 8-10 мм пациентке вводится хорионический гонадотропин человека (ХГЧ), вызывающий овуляцию. Подобная стимуляционная терапия проводится обычно в течение еще трех последующих менструальных циклов. Затем еще в течение трех циклов применяются препараты прогестерона с 16 по 26 день менструального цикла. Контроль наступления овуляции осуществляется с помощью измерения базальной (ректальной температуры) и контрольными ультразвуковыми исследованиями.
Методы лечения дисфункции яичников, которые применяет современная гинекология, во многих случаях позволяют добиться стабилизации менструального цикла и регулярного наступления овуляции. Благодаря этому женщина может забеременеть и выносить ребенка. Если, несмотря на лечение, беременность не наступает, необходима консультация репродуктолога для решения вопроса о целесообразности искусственного оплодотворения с последующей подсадкой эмбрионов в полость матки. По показаниям для ЭКО могут использоваться донорская яйцеклетка или донорский эмбрион. Репродуктивные технологии также предусматривают криоконсервацию эмбрионов, не подвергшихся переносу в матку, для их использования при необходимости повторного ЭКО. У женщин с дисфункцией яичников ведение беременности должно проводиться с ранних сроков и с повышенным вниманием.
Дисфункция яичников
Гормональный сбой и нарушения менструального цикла – одни из самых ярких признаков, которые указывают на неправильную работу половой системы женщины. Очень часто такие патологические состояния указывают на то, что это дисфункция яичников. Это достаточно серьезное заболевание, которое требует (как минимум) консультации у специалиста, чтобы предупредить развитие более сложных и опасных патологий.
В здоровом женском организме репродуктивная система должна работать без сбоев. Любые отклонения или нарушения – это сигналы о небольших или серьезных сбоях, на которые необходимо обращать внимание.
На нормальное функционирование репродуктивной системы указывают сроки и параметры менструального цикла. Нормой считается длительность от 3 до 7 дней, объем кровопотери от 50 до 150 мл и интервал между менструациями от 21 до 35 дней. Соответственно, любое отклонение указывает на дисфункцию.
Дисфункция яичников: что это такое и каковы последствия?

Если дисфункцию не лечить, то это может вызвать следующие осложнения:
В категорию риска попадают как женщины репродуктивного возраста, так и женщины в период климакса. Медицинский центр «Энерго» предлагает эффективные методы лечения данного заболевания с помощью опытных специалистов и точного диагностического оборудования. Применяемые схемы лечения и восстановления помогут не только вылечить заболевание, но и предупредить возникновение новых недомоганий.
Дисфункция яичников: симптомы
Для того чтобы диагностировать дисфункциональную работу яичников, как правило, достаточно одного из перечисленных ниже признаков, но точный и правильный диагноз, а также стадию развития патологии и наличие сопутствующих заболеваний может назвать только хороший врач-гинеколог.
Какие признаки указывают на гормональную дисфункцию яичников у женщин:
Косвенные симптомы дисфункции яичников:
Каждый из перечисленных признаков – это сигнал о ненормальной и опасной для организма работе половой системы. Прохождение даже самого простого минимального обследования позволяет выявить и другие заболевания, которые могут идти вместе с дисфункциональной работой яичников. Визит к врачу даже на простую консультацию – это первый шаг к выздоровлению.
Дисфункция яичников: причины

По каким причинам возникает дисфункция яичников, какими симптомами сопровождается – это информация, которая необходима для качественного лечения. Пройти подробную диагностику и сдать анализы, а также получить тщательно проработанный план лечения и контроль специалиста можно в медицинском центре «Энерго». Вы можете обратиться как за консультацией, так и за полноценным курсом лечения.
Курс лечения зависит от симптомов и причин возникновения заболевания, а также от стадии его развития и наличия осложнений и от общего состояния организма (физического и эмоционального). Что будет назначено, также зависит индивидуальных особенностей пациентки. Начало лечения в медицинском центре «Энерго» – это первичный прием и первая консультация у специалиста.
Первичный прием
На консультации доктор проводит осмотр и уточняет у пациентки всю необходимую информацию о состоянии здоровья. На основании предварительного осмотра доктор составляет схему лечения: анализы, диагностика и индивидуальный план посещений. Один из основных параметров, от которого зависит подбор лечения, – это причина возникновения дисфункции. От чего возникает дисфункция яичников репродуктивного периода или в климактерический период, как проявляется заболевание, есть ли сопутствующие заболевания – все это важные и нужные для точного диагноза вопросы в каждом конкретном клиническом случае.
Диагностика болезни
После обследования врач-гинеколог назначает анализы и диагностическое обследование. В перечень анализов и диагностических мероприятий входят:
Возможно назначение на консультации эндокринолога и врачу-гинекологу. Комплекс диагностических мер составляется индивидуально, так же как план лечения.
Дисфункция яичников: лечение после анализов и диагностики
Каким будет лечение, зависит от стадии развития заболевания и состояния здоровья пациентки. Бывают редкие ситуации, когда требуется быстрая и срочная помощь – при сильных болях и постоянном кровотечении. Еще одним фактором, который влияет на ход лечения, является планирование или не планирование беременности в ближайшее время.
План лечения дисфункции яичников может включать следующие этапы:
В зависимости от состояния пациентки и прогресса к процессу лечения дисфункции яичников могут подключаться представители смежных специальностей. Важный момент при лечении любой стадии заболевания – это нормализация не только менструального цикла, но и общего образа жизни пациентки для предотвращения развития хронических форм заболеваний или рецидивов.
Повторный прием
Повторный прием, или контроль лечения, назначается в соответствии с индивидуальным планом последующих визитов. В случае, если выбранная схема лечения не приносит необходимых результатов, то возможна повторная диагностика и назначение анализов, а также подбор лечения в зависимости от причины заболевания.
Контрольный прием
После окончания полного курса лечения гормональной дисфункции яичников (левого и правого) доктор назначает контрольный прием (примерно через 3 недели или месяц), чтобы провести осмотр, оценить состояние пациентки и, возможно, назначить курс физиотерапии и реабилитации.
Если в процессе диагностики были выявлены инфекции и заболевания, передающиеся половым путем, то обследование и лечение необходимо пройти и партнеру. Для этого можно записаться на прием к урологу.
Результат лечения
Сроки и методы лечения и восстановления строго индивидуальны и могут быть определены только на приеме у врача. Даже самая сложная и острая дисфункция яичников, от чего бы она ни возникала, поддается лечению, но только при четком соблюдении предписаний врача.
Профилактика
При постановке такого диагноза чаще всего назначают плотный график профилактических мер. Одна из них – это нормализация и контроль менструального цикла. Для этого назначают гормональные лекарственные препараты.
Кроме того, назначается стимуляция иммунной системы различными витаминными комплексами и БАДами, а также нормализацией питания и общего образа жизни (например, включение умеренных спортивных нагрузок. Также для профилактики заболеваний мочеполовой системы необходимо регулярно посещать кабинет гинеколога.
Как и от чего лечить дисфункцию яичников правильно и эффективно, может решить только хороший специалист. Записаться на прием к врачу-гинекологу можно на сайте или по телефону, указанному на странице вверху.
Аденомиоз матки: что это и как лечить?
Это заболевание долгое время не признавалось самостоятельным и рассматривалось как разновидность эндометриоза. До сих пор в научной среде ведутся споры о природе, причинах и механизмах развития аденомиоза матки. Вместе с тем оно представляет серьезную угрозу здоровью женщин и. в частности, их способности зачать и выносить здорового ребенка. В тяжелых случаях оно приводит к полной и необратимой утрате репродуктивной функции.
Причины аденомиоза
Эта патология представляет собой аномальное прорастание эндометрия (слизистой оболочки матки) вглубь мышечного слоя матки. Ранее аденомиоз рассматривался как внутренняя разновидность эндометриоза. Однако, сегодня гинекологи все больше склоняются к тому, что это отдельное, хотя и похожее заболевание, так как причины и механизм его появления, а также процесс развития и симптоматика в значительной степени отличаются. На данный момент неизвестно достоверно, какие факторы приводят к появлению аденомиоза, но есть несколько факторов, которые наблюдаются у всех или большинства пациенток, страдающих этой патологией:
Также имеются предпосылки, позволяющие связать риск развития аденомиоза с ухудшением экологической обстановки или поздним деторождением. Исследования показывают, что наиболее часто это заболевание встречается у женщин, живущих в развитых странах и предпочитающих рожать детей ближе к 30-35 годам. Однако, такая зависимость точно не установлена, потому что статистика в развивающихся или неразвитых странах ведется существенно хуже, что может исказить результаты.
Общепринятый взгляд на механизм развития аденомиоза заключается в том, что нет какой-то единой или приоритетной причины его появления. Скорее всего, заболевание появляется при воздействии сразу нескольких негативных факторов. Притом у каждой пациентки соотношение их ролей распределяется индивидуально, что затрудняет общую систематизацию заболеваемости.
Виды аденомиоза
В зависимости от распределения патологических структур в пораженных тканях различаются следующие формы аденомиоза:
Существует также кистозная форма, которая является дальнейшим развитием узлового или очагового аденомиоза и образуется при кровоизлиянии узлов с последующим образованием кист. Указанные виды этой патологии могут формироваться отдельно или в сочетании друг с другом. Наиболее часто возникает диффузно-узловая форма, при которой эндометриальные клетки образуют узел и области с их равномерным вкраплением.
Также выделяется несколько стадий развития этого заболевания, характеризующиеся степенью поражения тканей матки:
От стадии заболевания зависят признаки аденомиоза матки и его ущерб для организма. Определение этапа развития патологии играет важную роль в ее диагностике и лечении. Чем ранее она будет обнаружена, тем более эффективным и щадящим будет терапия.
Симптоматика аденомиоза
Эта болезнь вызывает патологические изменения в тканях матки и окружающих органов, что проявляется следующими характерными симптомами:
Интенсивность, с которой проявляются признаки аденомиоза тела матки, зависит от стадии развития заболевания. На раннем этапе болезнь может никак себя не проявлять – пациентка не испытывает никакой боли или дискомфорта, нарушения сексуальной или репродуктивной функции. Слабый болевой синдром, возникающий в предменструальный период, многие женщины часто списывают на сами менструации. Выявить начальные признаки аденомиоза может только врач с помощью диагностического оборудования.
Со временем интенсивность проявления заболевания растет – учащаются боли в области живота и промежности, изменяется характер менструальных кровотечений, появляется дискомфорт при половом акте и т. д. Но даже на этом этапе не все пациентки распознают болезнь, относя эти признаки к гормональным сбоям, индивидуальным особенностям своей менструации и т. д. Лишь когда симптомы аденомиоза начинают проявляться вне менструального цикла, переходя в хроническую стадию, они обращаются за врачебной помощью.
Последствия аденомиоза
Патологическое разрастание эндометрия негативно сказывается на функционировании мочеполовой системы женщины, а в тяжелых стадиях затрагивает и работу других органов брюшной полости – кишечника, желудка, печени и т. д. Эндометриальные клетки, проникая в мышечные слои матки, образуют скопления, которые под воздействием гормонов начинают слущиваться и кровоточить, вызывая воспалительные процессы, образование заполненных кровью кист. Это приводит к следующим негативным последствиям для организма:
Даже при отсутствии таких последствий аденомиоз существенно снижает качество жизни пациентки, провоцируя периодические или постоянные боли в нижней части живота, промежности и в пояснице.
Аденомиоз после климакса
Долгое время в медицинской среде считалось, что аденомиоз проявляется в основном у женщин старшего возраста перед наступлением менопаузы. Однако, сегодня статистика этого заболевания показывает, что оно часто встречается и у девушек и даже подростков. После наступления менопаузы вероятность аденомиоза снижается, так как у женщин в этот период снижается выработка эстрогенов – половых гормонов, отвечающих за рост эндометрия. По этому механизму действует и такой способ лечения заболевания у молодых пациенток, как создание искусственного климакса.
Несмотря на важную роль, которую менструальный цикл играет в формировании этой патологии, она может возникнуть и в позднем возрасте, после климакса. Чаще всего это связано с гормональной терапией, которую назначают женщинам для компенсации снижения их собственных гормонов. Чтобы полностью исключить вероятность возникновения или развития болезни, сейчас пациентам часто предлагают радикальный вариант – полное удаление матки.
Диагностика аденомиоза
Выявление этого заболевания сегодня осуществляется с помощью лабораторных тестов и медицинских обследований, так как внешней симптоматики и простого гинекологического осмотра недостаточно для постановки точного диагноза. Рассмотрим, какие диагностические процедуры используются для определения наличия у женщины аденомиоза матки.
Ультразвуковое исследование (эхография). УЗИ является одним из основных способов выявления патологии, так как позволяет изучить точную структуру базального (нижнего) слоя эндометрия. Эхография проводится трансвагинально за несколько дней до и после менструации. Зонд с излучателем и приемником звуковых волн вводится через влагалище в матку и просвечивает ее слизистую. Проходя через ткани, имеющих разную плотность, звук распространяется неравномерно, что позволяет сформировать на основе получаемого сигнала визуальное изображение структуры эндометрия и подлежащего мышечного слоя. Различаются следующие эхопризнаки аденомиоза первой степени:
Эти изменения эндометрия сохраняются на всем протяжении развития заболевания. Впоследствии они дополняются такими эхопризнаками аденомиоза второй степени, как утолщение слизистой оболочки. Хотя этот симптом может проявляться на данной стадии не у всех женщин. В целом, УЗИ является достоверным способом диагностики заболевания, имеющим точность в 88-96%. С его помощью можно установить не только само наличие патологии, но и ее форму:
Вместе с тем, при всей высокой эффективности УЗИ возможна неверная интерпретация данных исследования. Также весьма ограниченную информацию оно дает при наличии у пациентки диффузной формы аденомиоза, так как микроскопические вкрапления эндометрия в мышечном слое плохо различимы на эхографии. Также ультразвуковое исследование дает недостоверные данные при сочетании эндометриоза с миоматозом, при котором образуются множественные очаги. Чтобы сделать диагноз более точным, УЗИ при аденомиозе матки сочетается с другими методами медицинских исследований.
Компьютерная томография. Этот метод используется в основном как дополнение к УЗИ и заключается в «просвечивании» тканей рентгеновским излучением с последующей компьютерной обработкой изображения. Для повышения точности картинки в исследуемую область вводятся контрастные вещества. КТ позволяет установить следующие признаки аденомиоза матки:
Магнитно-резонансная томография. Диагностирование аденомиоза с помощью МРТ является альтернативой УЗИ и обеспечивает такую же высокую точность диагноза (95%). Этот метод основан на измерении отклика атомных ядер водорода или иных элементов в клетках тканей в ответ на их возбуждение электромагнитными волнами определенной частоты.
Магнитно-резонансная томография позволяет детально изучить структуру перехода эндометрия в миометрий, число и расположение кровеносных сосудов, эндометриоидных очагов в толще мышечной стенки и т. д. С помощью МРТ также можно отследить колебание толщины стенок слизистой оболочки матки, наличие «тоннелей», пронизывающих мышцы органа при распространении в них клеток слизистой. Этот метод особенно эффективен в диагностировании очаговой и узловой формы аденомиоза.
Недостатком магнитно-резонансной томографии является ее высокая стоимость и труднодоступность, что не позволяет широко применять ее для постановки диагноза – лишь для его уточнения, локализации очагов заболевания и формирования точной структуры тканей, что позволяет избежать травмирования здоровых областей при хирургическом лечении патологии.
Гистероскопия. Еще одним распространенным способом диагностирования аденомиоза матки является визуальное обследование ее полости с помощью гистероскопа, который вводится в орган через влагалище и цервикальный канал. Этот метод позволяет изучить структуру поверхностного слоя эндометрия, выявить в нем неровности и другие дефекты, указывающие на возможную патологию.
Как правило, гистероскопия не дает исчерпывающей информации, поэтому проводится в сочетании с УЗИ, КТ или МРТ органов малого таза. Несомненным преимуществом этого метода исследования является его простота и доступность, благодаря чему его часто используют для постановки первичного диагноза.
Лапароскопия. Этот способ исследования редко используется для диагностики аденомиоза. В основном его применяют при тяжелых стадиях заболевания не с целью постановки диагноза, а для уточнения степени распространения патологии на другие органы. Для этого в брюшной стенке пациентки делается небольшой прокол, через который вводится тонкий гибкий прибор с оптической системой или цифровой мини-камерой, передающей изображение на монитор.
Лапароскопия позволяет увидеть очаги аномально разросшегося эндометрия на других органах и тканях брюшной полости – самой брюшине, печени, кишечнике, мочевом пузыре и т. д. Также этот метод может применяться при проведении операций по удалению эндометриоидных узлов.
Лабораторные анализы. Тесты крови и мочи используются для косвенного подтверждения диагноза. В частности, об аденомиозе могут свидетельствовать повышенный уровень эстрогенов в организме, наличие крови в моче (при поражении мочевого пузыря) и другие признаки. Как правило, лабораторные анализы являются стандартной процедурой при подозрении на любое гинекологическое заболевание.
Как лечить аденомиоз матки?
На сегодняшний день разработано достаточно большое количество методик, позволяющий либо полностью вылечить, либо приостановить и облегчить течение этого заболевания. Наибольшее распространение получили следующие виды терапии аденомиоза.
Консервативное лечение. Оно заключается в приеме лекарственных средств, воздействующих на саму патологию или ее проявления. Самыми популярными препаратами являются:
Также в качестве поддерживающей лекарственной терапии могут применяться различные витаминно-минеральные комплексы и БАДы. Они не являются лекарствами, но позволяют улучшить сопротивляемость организма факторам, вызывающим аденомиоз, повысить иммунитет, улучшить общее состояние пациентки, компенсировать недостаток железа из-за анемии.
Физиотерапия. В качестве дополнительных нехирургических способов лечения аденомиоза используются различные физические воздействия на организм женщины:
Физиотерапевтические методики в лечении аденомиоза показывают разную эффективность в зависимости от степени тяжести и распространения заболевания. Поэтому они используются исключительно в комплексе с медикаментозной и/или хирургической терапией.
Хирургическое лечение. На данный момент наиболее эффективным средством терапии аденомиоза матки является оперативное вмешательство. Оно может использоваться как на начальных, так и на поздних этапах развития заболевания. Обычно хирургическое лечение назначают в следующих случаях:
Органосохраняющие методы используются в тех ситуациях, когда необходимо сохранить женщине функционирующую матку, чтобы она могла зачать и родить ребенка. К этой категории относятся:
Преимуществом этих методов является их малоинвазивность – они все проводятся через естественные половые пути или небольшие надрезы. Это снижает негативное воздействие на саму матку, позволяя сохранить ее функциональность, а также уменьшает продолжительность реабилитационного периода.
Радикальные методы лечения аденомиоза матки подразумевают ее частичное или полное удаление. Оно применяется при тяжелых формах заболевания и его распространения на соседние органы, а также в тех случаях, когда пациентка не нуждается в сохранении репродуктивной функции. К таким хирургическим способам относятся:
После хирургического лечения пациентка проходит реабилитацию в клинике – ее продолжительность зависит от того, какой метод был использован. Лапароскопия позволяет сократить его до 2-3 дней, после чего женщина может возвратиться домой. Лапарэктомия наносит организму больший ущерб, поэтому восстановительный период после нее может достигать недели. Чтобы исключить развитие постоперационной инфекции и снизить болевой синдром, врач назначает антибиотики, противовоспалительные средства, анальгетики.