Что такое пневматоз поджелудочной железы
Пневматоз
Пневматоз – это патологическое состояние системы пищеварения (чаще задействованы стенки кишки или желудка), при котором в толще стенки формируются полости (кисты), заполненные воздухом или газами.
По мере прогрессирования пневматоза он может переходить на зону брыжейки, лимфоузлов или в брюшину.
Пневматоз часто бывает у детей раннего возраста после кишечных инфекций, что обнаруживают при операциях по поводу кишечной непроходимости.
Причины
Основа пневматоза кишечника – это патологическое скопление газов, которые обычно формируются в кишечнике, в его слизистых оболочках. Газы копятся, формируя воздушные полости и кисты, вместо того, чтобы всасываться в кровоток и выводиться.
К основным причинам формирования пневматоза относят:
Дополнительным фактором развития пневматоза кишечника указывают попадание воздуха из желудка с проникновением его в стенку кишки. Определенное значение имеет также нарушение развития лимфатических капилляров в стенке кишки.
Пневматоз кишечника может быть ограниченным или распространенным на тонкую кишку или весь кишечник.
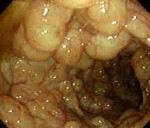
Чаще всего бывает пневматоз подвздошной части кишечника и илеоцекальной зоны. При этом кишечник может напоминать по внешнему виду гроздья винограда или мыльную пенку, в редких случаях воздушные кисты возникают поодиночке.
Проявления пневматоза кишечника
Типичных и характерных именно для пневматоза жалоб не имеется, все жалобы обусловлены теми процессами, которые возникают в брюшной полсти.
Кистозный пневматоз или просто пневматоз кишечника – заболевание редкое и наблюдений по нему накоплено немного, чтобы точно описать клиническую картину болезни.
Степень тяжести и выраженность кишечных и внекишечных проявлений зависят от протяженности и прогрессирования процесса.
Прежде всего, основными из жалоб при пневматозе кишечника становятся проявления метеоризма, в кишечнике формируется избыточное количество газов, которые сильно растягивают стенку кишки, вызывают сильный дискомфорт в животе, чувство распирания, давления, болезненность.
Прохождение перистальтических волн кишки может сопровождаться схваткообразными или коликообразными болями, зачастую могут отмечаться проблемы со стулом, при этом это могут быть явления поноса (диарея, жидкий стул) или запоры, длительностью до нескольких суток.
Тяжелое течение пневматоза кишечника может приводить к явлениям кишечной непроходимости из-за закрытия просвета кишечника раздувшимися воздушными кистами. Зачастую давление газа внутри кишки возрастает слишком сильно, в результате происходит разрыв газовых кист, с проникновением содержимого кишки и газов в брюшную полость с явлениями перитонита.
Также признаками пневматоза могут быть тяжесть в животе, отрыжка воздухом, чувство переполнения кишки воздухом, отхождение газов, боли в животе по ходу кишки, облегчение болей после стула, тошнота и даже рвота.
При развитии перитонита состояние резко нарушается, возникают бледность, боли в животе и «немой живот» без признаков перистальтики, снижение давления, шоковое состояние.
Диагностика
Основа диагностики – это предъявляемые пациентом жалобы, которые настолько неспецифичны, что могут возникать практически при любом заболевании кишки как инфекционного, так и неинфекционного генеза.
Данные осмотра могут показать признаки вздутия и урчания в животе, чувство перекатывания газов под руками в кишке.
Опытный хирург при прощупывании стенки кишки может обнаружить воздушные кисты в стенке кишки, если их размер достаточно большой. Кисты расположены группами, цепочками, похожи на гроздья винограда.
Подтвердить диагноз могут только методы эндоскопии – при них визуально видно газовые пузырьки по ходу кишки.
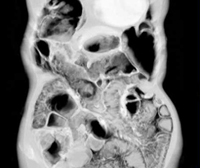
Могут быть также использованы методы рентгенологической диагностики с контрастом или без него.
Лечение пневматоза
Обычно пневматоз рассматривают как вторичный процесс, поэтому в основном проводится терапия тех заболеваний и состояний, которые вызвали поражение стенки кишки.
Прежде всего, это лечение кишечных инфекций у детей раннего возраста кишечными антисептиками и рациональными антибиотиками по результатам посева.
При развитии кишечной непроходимости необходима срочная операция, при запорах – нормализация питания и прием слабительных, при спазматических процессах кишки – прием спазмолитиков.
При пневматозе также показан прием симптоматических средств:
При проявлении признаков перитонита необходима немедленная операция и дренирование брюшной полости.
Осложнения и прогноз
Основным и самым опасным осложнением пневматоза могут стать кишечная непроходимость с некрозом части кишки и развитие перитонита.
Прогноз для жизни благоприятный при своевременном начале лечения.
Пневматоз кишечника
МКБ-10
Общие сведения
Пневматоз кишечника – редкое заболевание ЖКТ, при котором кишечные газы проникают в толщу стенки органа и образуют в ней воздушные полости. Чаще патологический процесс локализуется в подслизистом или субсерозном слое толстой или тощей кишки. Заболевание может поражать людей всех возрастов, но преимущественно встречается у младенцев и пожилых людей ввиду пониженной физической активности и частых нарушений в работе пищеварительной системы. Размеры воздушных кист могут варьировать от 0,5 до 5 см в диаметре. По распространенности процесса пневматоз разделяют на ограниченный, затрагивающий одну область кишечника, и диффузный. Последний характеризуется равномерным распространением патологических образований по всей площади кишечного тракта.
Причины
Заболевание редко является самостоятельной патологией, чаще возникает на фоне первичного поражения ЖКТ. Основной причиной пневматоза является избыточное образование и длительное нахождение газов в кишечнике, возникающее в результате следующих состояний:
Патогенез
Механизм образования патологических кист до конца не изучен. На сегодняшний день существует три теории формирования кишечного пневматоза: легочная, инфекционная и механическая. Согласно легочной теории, пневматоз возникает вследствие хронических заболеваний легких (бронхиальная астма, ХОБЛ). В результате постоянного кашля происходят микронадрывы альвеол, возникает пневмомедиастинум, который приводит к распространению воздуха в забрюшинное пространство. Оттуда свободный газ диффундирует в кишечную стенку и накапливается под серозной оболочкой. В соответствии с инфекционной теорией происхождения болезни, газы, которые выделяют бактерии, проникают в воспаленную стенку кишки и могут сливаться с образованием больших пузырей.
В гастроэнтерологии наибольшее признание получила механическая теория пневматоза. Согласно данной концепции, воздушные кисты кишечника возникают при первичной патологии ЖКТ (опухоль, энтероколит, стеноз) и врожденных дефектах кровеносных и лимфатических сосудов кишки. На фоне заболеваний ЖКТ происходит травматизация и истончение внутренней оболочки кишки. Газ под воздействием внутрикишечного давления проходит через микродефекты, попадает в подслизистые лимфатические сосуды и распространяется с помощью перистальтики в подслизистом слое кишечника. Кисты изнутри выстланы эпителием и могут содержать различные газы: азот, кислород, водород, аргон, двуокись углерода и др.
Симптомы пневматоза кишечника
Клиническая картина болезни зависит от степени распространения и количества газовых полостей. Пациенты предъявляют жалобы на чувство дискомфорта и тяжести в животе, нарушение отхождения газов (метеоризм). Появляются периодические схваткообразные абдоминальные боли без четкой локализации. Формирование воздушных кист приводит к замедлению перистальтики и возникновению запоров. Отсутствие стула сменяется диареей с примесью слизи. Возникает тошнота и рвота, отрыжка с неприятным запахом. Диффузное распространение пневматоза приводит к ухудшению общего состояния пациента: отмечается бледность кожных покровов, нарастает слабость, снижается АД, компенсаторно повышается ЧСС.
Осложнения
Диагностика
При ограниченном пневматозе кишечника ввиду отсутствия выраженной специфической симптоматики диагностика затруднительна. При возникновении болей, нарушении процесса пищеварения пациентам необходима консультация гастроэнтеролога. Специалист проводит комплексный осмотр, изучает анамнез заболевания и сопутствующую патологию, обращая особое внимание на болезни ЖКТ. В некоторых случаях при глубокой пальпации живота удается прощупать небольшие округлые образования, идущие вереницей вдоль кишечного тракта, напоминая гроздь винограда. Для установления диагноза проводятся следующие исследования:
Дифференциальная диагностика пневматоза проводится с неспецифическим колитом, пневмоперитонеумом, дивертикулами и дупликатурой кишечника. При полной обтурации исключают кишечную непроходимость другой этиологии.
Лечение пневматоза кишечника
Исходя из того, что патология развивается вторично, на фоне других заболеваний ЖКТ, в первую очередь необходимо устранить первопричину болезни. Тактика лечения пневматоза направлена на уменьшение вздутия живота и облегчение выхода газов естественным путем. Ввиду того, что после резекции пораженного участка кишки возникают частые рецидивы болезни, хирургическое удаление пузырей применяется крайне редко. Лечение заболевания проводится по следующим направлениям:
Дополнительным методом лечения пневматоза является гипербарическая оксигенация (ГБО). В результате активного насыщения крови кислородом происходит снижение общего давления газов венозной крови, что может способствовать рассасыванию газовых пузырей. Оперативные методы лечения применяются при развитии осложнений (кишечной непроходимости, перитоните, инвагинации кишечника и др.).
Прогноз и профилактика
При устранении первичного заболевания, проведении лечебных мероприятий и соблюдении диеты прогноз благоприятный. Образование больших или/и множественных газовых кист увеличивает риск развития осложнений (перитонит, кишечная непроходимость) и значительно ухудшает прогноз болезни. Профилактика пневматоза кишечника включает своевременную диагностику и лечение заболеваний ЖКТ, употребление в пищу свежей и качественной пищи. При наличии хронической патологи со стороны пищеварительной системы рекомендовано 1-2 раза в год проходить плановое УЗИ брюшной полости.
Диета 5-ый стол
Основываясь на данных, полученных в многочисленных исследованиях, М. И. Певзнер разработал 15 лечебных диет, снижающих уровень риска последующего обострения и развития заболеваний жизненно важных внутренних органов, а также укрепляющих иммунитет человека. Одним из наиболее эффективных методов лечения и профилактики заболеваний мочевыводящей системы и печени признана диета № 5, которой можно следовать долгие годы даже в домашних условиях.
Лечебная программа не используется сама по себе как панацея от болезней, а только в сочетании с физиотерапевтическим и медикаментозным лечением. Начинать соблюдать эту диету желательно только после консультации с врачом.
При полном соблюдении всех правил диеты ремиссия может быть достигнута в очень короткие сроки, нормализуется работа всех органов пищеварения и печени, снимется обострение. Необходимо выполнять все предписания врача. Если указано использовать вчерашний хлеб, это означает, что свежий категорически запрещен. Если указано, что любая грубая пища должна перетираться, это необходимо сделать, иначе смысла в диете нет.
Общие правила диеты №5
Заболевания печени можно схематически разделить на две большие группы: заболевания тканей печени и заболевания желчевыводящих путей. Однако в тканях печени желчные протоки обычно более или менее вовлечены в процесс и поражаются заболеваниями желчных протоков паренхимы печени. Это следует учитывать при назначении терапии и, в частности, лечебного питания.
Функции печени регулируются центральной нервной системой, гормональными и нейрогуморальными влияниями. Интоксикация, лихорадка, голодание, инсульт и т. д. уменьшают запасы гликогена в печени и увеличивают содержание жира в печени.
Энергетическая ценность ежедневного меню варьируется от 2100 до 2500 ккал. Увеличивается частота приема пищи до 5-6 раз в день, при этом уменьшается количество еды, потребляемой за раз. Масса суточного рациона – 3 кг.
Раз в неделю полезно проводить постные дни: овощи, кисломолочные продукты, яблоки. Необходимо ограничить потребление холестерина.
Показания к диете №5
В приоритете – химически и механически щадящее воздействие на слизистую оболочку желудка и кишечника с помощью здоровой пищи. Особое внимание уделяется качеству продуктов, включаемых в рацион. Значение имеет способ приготовления и отказ от вредных добавок.
«Стол №5»: что можно и что нельзя
Будет полезно обогатить диету продуктами, содержащими магний. Этот элемент помогает выводить вредный холестерин из организма, а также снимает мышечные спазмы, выстилающие желчный пузырь, что способствует оттоку желчи. Рекомендуется включить в рацион продукты, стимулирующие моторику кишечника.
МОЖНО включать в рацион
НЕЛЬЗЯ включать в рацион
супы без мяса на овощном бульоне (предварительно протертые);
молочные супы с макаронными изделиями или крупами;
борщи (сваренные без мяса);
щи (без мяса и кости)
концентрированные грибные и мясные бульоны;
Вторые блюда (гарнир)
крупяные каши (в протертом или полувязком состоянии);
пудинги, суфле и творожные запеканки с изюмом
мюсли и овсяные хлопья
сельдь (предварительно вымоченная);
фруктовые или овощные салаты
имбирь (в маринованном виде)
Рыба, мясо и морепродукты
креветки, мидии и кальмары;
лосось и семга (на пару или слабосоленые);
мясо и рыба (до трех раз в неделю);
допустим плов и голубцы
субпродукты (печень, почки, желудочки, язык и пр.);
колбаса, сардельки, сосиски;
свекла, кабачки, картофель, морковь (отварные, запеченные);
баклажаны, брокколи, сельдерей;
салат, помидоры, огурцы, болгарский перец
капуста, редис, кукуруза;
яблоки (преимущественно в запеченном виде);
гранат (без гемохроматозов)
сырые фрукты и ягоды
печенье (только галетное)
блины и сегодняшний хлеб;
слоеное и дрожжевое тесто
вареники с начинкой из ягод и картофеля;
мармелад на пектине;
мусс, домашнее желе, кисель собственного приготовления;
сухофрукты (курага, чернослив, финики);
яблочный зефир и меренги
шоколад (горький, молочный)
йогурт, кефир, сметана;
творог, цельное пастеризованное молоко
продукты с показателем жирности более 2%
сливочное (до 30 гр);
растительные (от 10 до 15 гр)
желток (не более ½ шт. в день)
яйцо сваренное вкрутую
свежевыжатые соки (без добавления сахара);
желе (домашнее приготовление);
муссы (приготовленные на ксилите)
зеленый чай и кофе;
спиртосодержащие напитки и газировка
базилик, укроп и петрушка;
кетчуп, горчица и майонез (магазинные);
уксус и острый перец
Разновидности диеты №5
Предварительно нужно изучить разновидности диеты. Каждая из них имеет определенное предназначение и свои особенности.
Единое для всех – время приема пищи. Завтрак должен быть в 8.00-9.00, полдник – с 12.00 до 13.00, ужин – с 16.00 до 17.00, второй ужин – в 19.00-20.00. Легкий перекус в качестве третьего ужина допустим в 20.00 (кефир, ряженка и пр.).
Стол номер 5а
Диета 5а является переходным моментом после диеты №4. Благодаря правильно подобранному рациону удается значительно уменьшить нагрузку на печень и максимально восстановить функциональность органа. Основное ее отличие заключается в особом приготовлении блюд. Все продукты должны употребляться только в приготовленном и тщательно протертом виде. Супы готовятся на овощных бульонах. Крупы необходимо доводить до разваренного состояния.
Стол номер 5в
Показанием для введения диеты 5в является хронический панкреатит. Отличительная особенность предлагаемого лечебного питания заключается во введении в рацион большего количества продуктов, содержащих белок. Суточная норма должна составлять около 130 гр. При этом необходимо сократить потребление углеводов и жиров.
Стол 5в рекомендуется соблюдать на протяжении всей жизни. Диетическое питание уменьшает процесс прогрессирования болезни и снижает возможность возникновения рецидива.
Стол номер 5п (I)
Стол номер 5п (II)
Показан при хронической форме и на стадии затухания острого панкреатита. Главная цель заключается в нормализации процессов метаболизма и предотвращении дальнейшего развития заболевания, а также в исключении возникновения рецидивов.
Стол номер 5щ
Диета 5щ предполагает уменьшение симптоматики при нарушенном желчеотделении, сопровождаемом дуоденитом. Направлено лечебное питание на восстановление обменных процессов и снижения оттока желчи. При этом раз в неделю предусмотрен разгрузочный день.
Стол номер 5ж/л
Стол номер 5р
Разновидность данного дополнения к основной терапии показана при развитии демпинг-синдрома на фоне проведения операции язвы желудка. Основное направление диеты заключается в уменьшении секреторной активности ЖКТ, снижении раздражения слизистой желудка.
Особенности стола №5 при желчнокаменной болезни
Имеется ряд продуктов, которые запрещены к употреблению. Среди них следует выделить жирные сорта мяса и рыбы, животные жиры и желток куриного яйца. Недопустимо включать в рацион жареные, копченые и маринованные продукты. Исключить следует концентрированные грибные супы. Отказаться нужно от мучных и сдобных изделий, а также от кисло-сладких сортов ягод. Негативно сказывается на состоянии желчного пузыря крепкий кофе и чай, а также черный шоколад. Недопустимы спиртные напитки, маринады и пряности.
Таблица – Диета №5 при желчнокаменной болезни – образцовое меню
овсянки с оливковым маслом
стакан чая с молоком
порция вегетарианского супа
приготовленные на пару овощи (желательно морковь)
отвар диких роз с хлебом или сухариками
котлеты из капусты и моркови с растительным маслом
Полезно за 2 часа до сна выпивать стакан кефира. Жирность должна быть не более 2%.
Если пациент положительно реагирует на изменение диеты, стол вводят в течение длительного периода времени. Минимальная продолжительность – 5 недель или до тех пор, пока не наступит постоянная ремиссия. Продолжительность употребления обусловлена максимальным приближением диеты №5 к нормальному здоровому питанию.
Этот курс проводится длительное время в течение 1,5-2 лет. Питание и ингредиенты могут быть изменены в соответствии с основными рекомендациями диеты.
Диета №5 после удаления желчного пузыря
Многие люди, которые подвергаются удалению желчного пузыря, испытывают некоторые осложнения в дальнейшем. Исследования показали, что 10 – 30% пациентов, перенесших удаление желчного пузыря, страдают от диареи. Это осложнение должно проходить само по себе в течение определенного периода времени. Но бывают случаи, когда этот неприятный симптом сохраняется в течение многих лет.
При здоровом желчном пузыре секреция и поток желчи находятся под контролем гормона, называемого холецистокинином. Как только желчный пузырь удален, этот гормон больше не контролирует поток желчи. Было обнаружено, что после удаления желчного пузыря поток желчи является непрерывным.
Желчные соли необходимы для переваривания и поглощения жира. Если человек, перенесший операцию по удалению желчного пузыря, употребляет в пищу продукты с высоким содержанием жиров, происходит плохая усвояемость, что может привести к жирной диарее. Исследования показали, что содержание жира в стуле выше у людей, у которых был удален желчный пузырь.
Количество калорий, обеспечиваемых жиром, должно быть ограничено менее чем 30% от общего рациона.
Употребление овощей имеет особое значение. При удалении желчного пузыря помощь кишечнику более актуальна. Приготовленные овощи легче усваиваются и помогают снизить кислотность, вызванную желчью.
Сырые овощи более сложны для переваривания. Хотя они приносят такое же количество клетчатки, лучше не усложнять работу кишечника.
Желчная диета должна содержать около 30 г липидов в день, то есть менее 25% от общего количества.
Организм человека имеет особенность легко приспосабливаться к изменениям, со временем привычный образ жизни восстанавливается. Очень важно следовать рекомендациям врача, чтобы избежать повреждения пищеварительного тракта. Около 95% людей, у которых был удален желчный пузырь, смогли вернуться к нормальному питанию в течение короткого времени.
Лечебный рацион
Меню диеты №5 (режим питания)
Среда
Пост на кефире. Нужно взять 1-1,5 литра 1%-го кефира и употребить его за 5-6 приемов в течение дня. Допустимо также пить воду и несладкий чай.
Воскресенье
Пост на зеленых яблоках. Полтора килограмма разделить на 6 приемов в течение дня. Нужно пить много чистой негазированной воды и несладкого чая.
Такая диета поможет улучшить состояние желчного пузыря и протоков, снизить уровень холестерина.
Плюсы и минусы
В стационарных условиях пациентов кормят четыре раза в день. На завтрак приходится 25-30% суточной калорийности, на обед – 35-40%, на полдник – 10-15% и на ужин – 25-30%. Аналогично нужно поступать и в домашних условиях. Особое внимание необходимо уделить завтраку, поскольку утром энергозатраты являются максимальными, а к вечеру они снижаются.
В ежедневном рационе должны присутствовать фрукты и овощи. Белковая пища должна присутствовать 1-2 раза в день. Рыбные и мясные блюда должны сочетаться с овощами. Чем разнообразнее будет рацион, тем лучше. Но основной упор нужно делать не на количество, а на качество с медицинской точки зрения.
Номерная система диет направлена на лечение зафиксированных заболеваний, без учета потребностей конкретного пациента. Данный вариант удобен для организации коллективного, но не индивидуального питания. В современной диетологии диеты по Певзнеру уже считаются устаревшими, т. к. они рассчитаны преимущественно на обобщенные модели заболеваний, а не на больных, которые могут страдать несколькими недугами. На практике пациенты часто не «вписываются» в установленную модель болезни, поэтому и диета им не подходит.
Панкреатит: причины, симптомы и лечение
В России панкреатит — один из наиболее популярных диагнозов. Им принято объяснять практически любую боль в животе, а нередко его «диагностируют» при УЗИ поджелудочной железы у человека без каких-либо симптомов. Разбираемся в тонкостях заболевания вместе с к. м. н., гастроэнтерологом GMS Clinic Алексеем Головенко.
Что такое панкреатит
Панкреатит — это воспаление поджелудочной железы. Этот орган выделяет в 12-перстную кишку (сразу за желудком) ферменты, помогающие пище перевариваться: например, амилазу (для расщепления углеводов) и липазу (для расщепления жиров). При сильном воспалении поджелудочной железы — остром панкреатите — клетки ее разрушаются и ферменты попадают в кровь. Поэтому при любой сильной боли в животе врачи определяют содержание амилазы в крови.
Острый панкреатит — болезненное и очень опасное заболевание. Симптомы его практически невозможно перетерпеть «на ногах»: это сильнейшая непроходящая боль под ложечкой и под левым ребром, которая часто отдает в спину (возникает так называемая опоясывающая боль). Человек с острым панкреатитом часто даже занимает особенное положение на кровати — лежит на левом боку, чтобы не усиливать боль движениями ребер при дыхании. У большинства людей с острым панкреатитом возникает сильная тошнота и рвота, любой прием пищи усиливает боль: ведь поджелудочная железа при приёме пищи начинает выделять ферменты, а это усиливает кровоток, а значит и боль. У многих людей поднимается температура тела.
Диагностика острого панкреатита — удел не столько гастроэнтерологов, сколько хирургов, поскольку интенсивность боли может быть такой же, как при аппендиците и другой «хирургической» патологии.
Как возникает острый панкреатит
Около 70% всех случаев острого панкреатита возникают или из-за отравления алкоголем, или из-за желчнокаменной болезни. Избыточное употребление алкоголя (даже без предыстории в виде алкоголизма) вызывает воспаление поджелудочной железы. По этой же причине люди, систематически злоупотребляющие выпивкой, имеют все шансы не только оказаться в больнице с тяжелым острым панкреатитом, но и долгие годы снова испытывать болевые приступы. Камень желчного пузыря тоже может вызвать панкреатит: проток, выносящий желчь из пузыря в 12-перстную кишку, сливается с протоком поджелудочной железы. Такая ситуация — билиарный панкреатит — требует экстренного вмешательства, например, для рассечения большого дуоденального сосочка: это место впадения протоков в кишку.
Острый панкреатит также может вызвать токсическое действие некоторых лекарств, травма железы при операции или высокое содержание жиров в крови. Крайне редко и, как правило, при наличии других похожих заболеваний поджелудочная железа воспаляется из-за избыточного действия на нее иммунной системы.
Какая бы ни была причина начала заболевания, острый панкреатит всегда сопровождается болью в животе. Предполагать этот диагноз, если от лекарства или какого-то продукта появилось недомогание, не стоит.
С острым панкреатитом разобрались. А хронический?
Если токсическое воздействие на поджелудочную железу не прекращается (например, человек продолжает злоупотреблять выпивкой) или орган был очень сильно поврежден при первом (остром) эпизоде панкреатита, боль возобновляется вновь и вновь.
При обострениях хронического панкреатита анализы крови могут оставаться нормальными. Зато со временем могут появляться внешние признаки, которые врачи обнаруживают, обследуя поджелудочную железу при помощи ультразвука (УЗИ), рентгена (КТ, или компьютерная томография) или магнитно-резонансного исследования (МРТ). Это сужения протоков поджелудочной железы, появление в ней уплотнений — кальцинатов, а также возникновение кист — пузырьков с жидкостью на месте погибшей ткани. Обследование при подозрении на хронический панкреатит проводят ещё с одной важной целью — не пропустить рак поджелудочной железы, который может вначале сопровождаться теми же симптомами.
При постоянно возобновляющемся воспалении поджелудочной железы со временем нарушается ее функция — выделение ферментов, переваривающих пищу. В результате человека беспокоит постоянное вздутие живота, диарея, а стул становится жирным (например, плохо смывается с унитаза). Это состояние — внешнесекреторную недостаточность — удобнее всего выявить, определяя содержание панкреатической эластазы (фермента поджелудочной железы) в стуле.
Как лечить хронический панкреатит
В целом смысл лечения хронического панкреатита — устранить боль. Для этого используют противовоспалительные препараты, например парацетамол. Часто людям с хроническим панкреатитом назначают ферменты. Увы, это далеко не всегда облегчает болевые ощущения. Раньше предполагалось, что добавление в пищу ферментов уменьшит нагрузку на поджелудочную железу — ей не придется выделять собственные ферменты. На деле все не так просто: секреторная (выделительная) активность железы зависит совсем от других веществ — гормонов, например секретина. На их продукцию больше влияет жирность пищи и регулярность ее приема, чем содержание в кишке ферментов-лекарств. Тем не менее ферменты при хроническом панкреатите обязательно назначают (нередко пожизненно), если появились признаки плохой секреции собственных ферментов (вздутие, жидкий стул). Ферменты всегда пьют непосредственно вместе с едой: «между ложками». По этой же причине неграмотно назначать приём ферментов «столько-то раз в день». Правильнее предупредить человека с заболеванием, что препарат следует носить с собой и принимать при любом употреблении пищи.
Диета при хроническом панкреатите облегчает течение заболевания, хотя точно определить список возможных продуктов с первого раза сложно. Однозначно нельзя употреблять разве что алкоголь, однако традиционно рекомендуют есть меньше жирной пищи и чаще перекусывать, отдавая предпочтение медленным углеводам — фруктам и овощам. Готовка исключительно на пару — не самый подтверждённый способ облегчить течение панкреатита, гораздо важнее не злоупотреблять очень пряной пищей. Грубо говоря, от куриной котлеты, пусть и прожаренной без обильного добавления приправ, вреда, скорее всего, не будет.
Если человек страдает алкоголизмом или курит, направить его к наркологу (курение само по себе не вызывает панкреатит, но учащает обострения). Если панкреатит случился из-за камней в желчном пузыре — удалить пузырь. Если в организме нарушен обмен жиров — проконсультироваться у кардиолога и подобрать лечение препаратами, снижающими уровень липопротеидов и триглицеридов, подобрать диету.
У большинства моих знакомых поставлен диагноз «панкреатит», но они не пьют спиртное и ни разу не попадали в больницу с сильным болями. Что не так?
Скорее всего, как и многим другим россиянам, диагноз панкреатита в такой ситуации поставили исключительно по результатам УЗИ. Грамотный специалист по ультразвуковой диагностике не станет устанавливать диагноз за терапевта, гастроэнтеролога или хирурга. Он только опишет изменения и предложит коллеге самому интерпретировать изменения поджелудочной железы. Нередко так называемые диффузные изменения поджелудочной железы становятся поводом поставить диагноз панкреатита человеку вообще без каких-либо симптомов. Это неправильно.
Да и у ультразвукового метода, как у любого способа диагностики, возможности не безграничны. При настоящем панкреатите предпочтение отдаётся магнитно-резонансной или эндоскопической холангиопанкреатографии. При этих методах получают очень точное изображение протоков поджелудочной железы.
Диффузные изменения поджелудочной железы чаще всего оказываются довольно безобидным накоплением в железе жировой ткани. При отсутствии типичных симптомов хронического панкреатита — изматывающей боли после еды у человека, уже перенёсшего когда-то острый панкреатит, такая ультразвуковая картинка должна всего лишь стать поводом проверить холестерин и, возможно, активнее бороться с избыточной массой тела. Кроме того, очень часто за хронический панкреатит принимают самые частые заболевания в гастроэнтерологии — функциональные расстройства, например синдром раздражённого кишечника. Это неопасное, но очень неприятное заболевание, при котором кишка становится слишком чувствительна к растяжению газом и пищей, реагируя спазмом (коликами). Очень часто такая функциональная боль (то есть боль, не связанная с воспалением или опухолью) возникает у людей, пребывающих в постоянном стрессе. Потому и лечение функциональной боли — это не только приём лекарств-спазмолитиков и других гастроэнтерологических препаратов, но и работа с психоэмоциональным состоянием: когнитивно-поведенческая психотерапия, увеличение физической активности и даже йога.