Что такое полость кости
Кости, их соединения
Опорно-двигательный аппарат
Помимо того, что вы узнали о строении костей в разделе «соединительные ткани», существует еще ряд важнейших моментов, на которые я обращу внимание в данной статье.
Строение кости
Компактное вещество кости формируют костные пластины, плотно прилегающие друг к другу и образующие остеоны (структурные единицы компактного вещества костной ткани). Компактное вещество придает кости прочность.
Губчатое вещество также содержит костные пластинки, однако они не образуют остеоны, в связи с чем губчатое вещество менее прочное, чем компактное вещество. В губчатом веществе между костными перекладинами (костными балками) расположен красный костный мозг.
В красном костном мозге проходят начальные стадии развития форменные элементы крови: здесь появляются эритроциты, лейкоциты, тромбоциты.
Локализуется желтый костный мозг в костномозговых полостях (костномозговом канале) трубчатых костей (в диафизах).
Основные клетки костной ткани, изученные нами в разделе «соединительные ткани»: остеобласты, остеоциты и остеокласты. Остеоциты имеют отростчатую форму и располагаются вокруг Гаверсова канала.
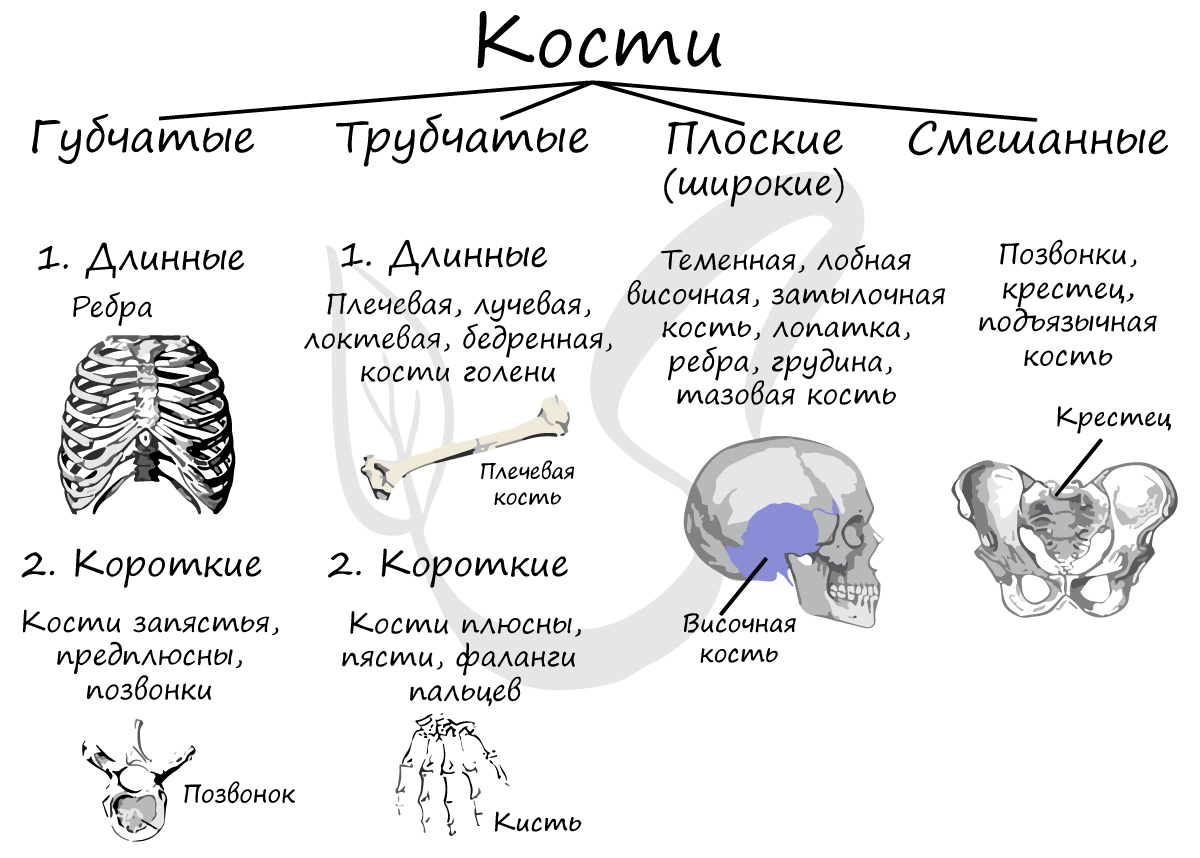
Классификация костей
Кости цилиндрической формы, чаще всего их длина больше ширины. В полости трубчатых костей находится желтый костный мозг.
Ширина губчатых костей приблизительно равна длине. Губчатые кости покрыты снаружи слоем компактного вещества, состоят из губчатого вещества, в котором находится красный костный мозг.
Площадь плоских костей значительно преобладает над шириной. Плоские кости сходны по строению с губчатыми костями.
Плоскими костями являются: теменная, лобная, височная и затылочная (кости свода черепа), лопатка, грудина, ребра, тазовая кость.
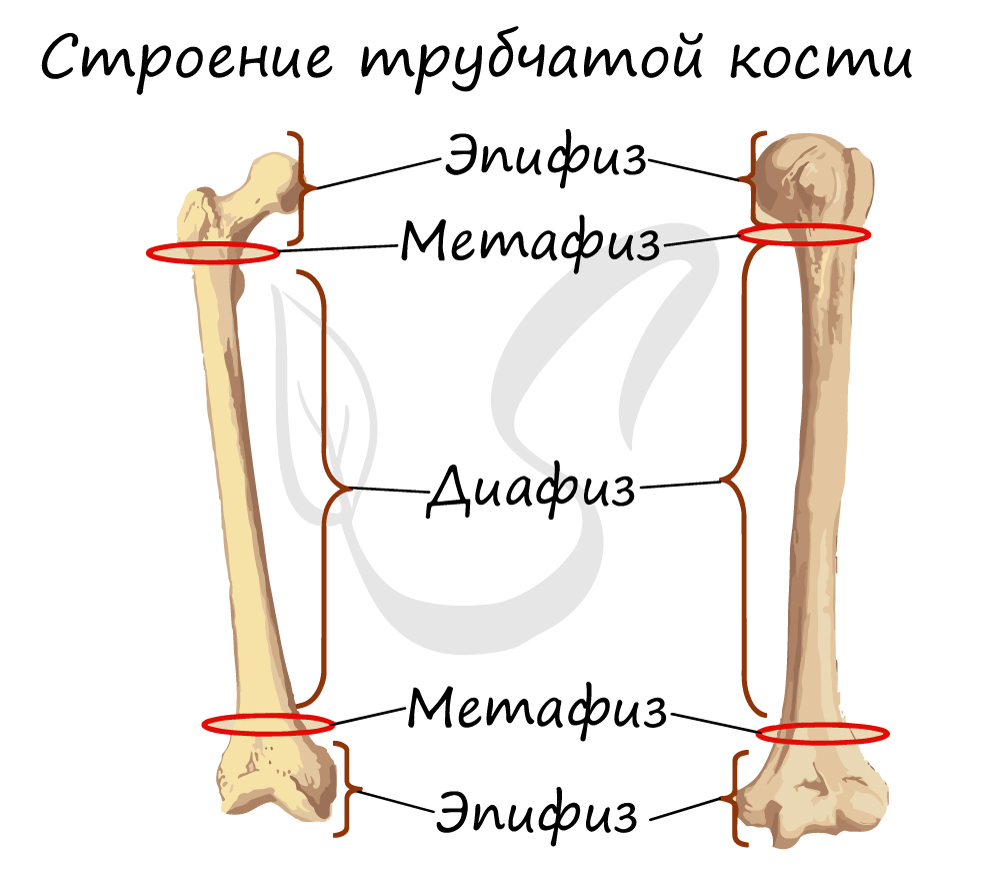
Строение трубчатой кости
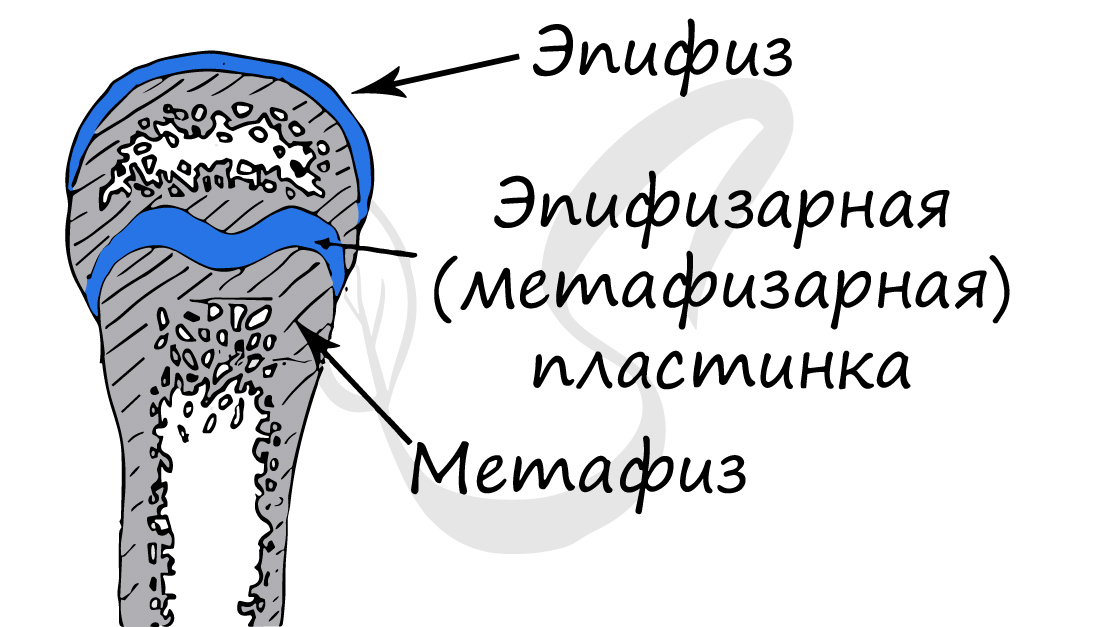
Обратите свое особое внимание на то, что рост кости в длину осуществляется за счет эпифизарной пластинки. Именно за счет этой пластинки, располагающейся между метафизом и эпифизом, происходит рост кости в длину. Эпифизарная пластинка хорошо кровоснабжается.
Соединения костей
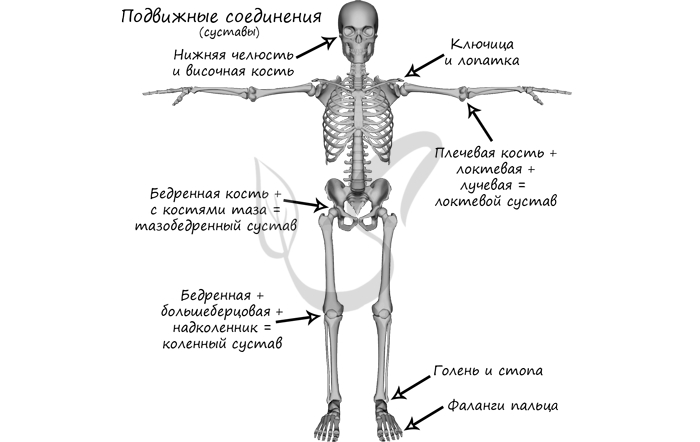
Кости могут быть соединены друг с другом неподвижно: кости таза (подвздошная, лобковая, седалищная), кости черепа (кроме нижней челюсти), позвонки крестцового отдела, копчик.
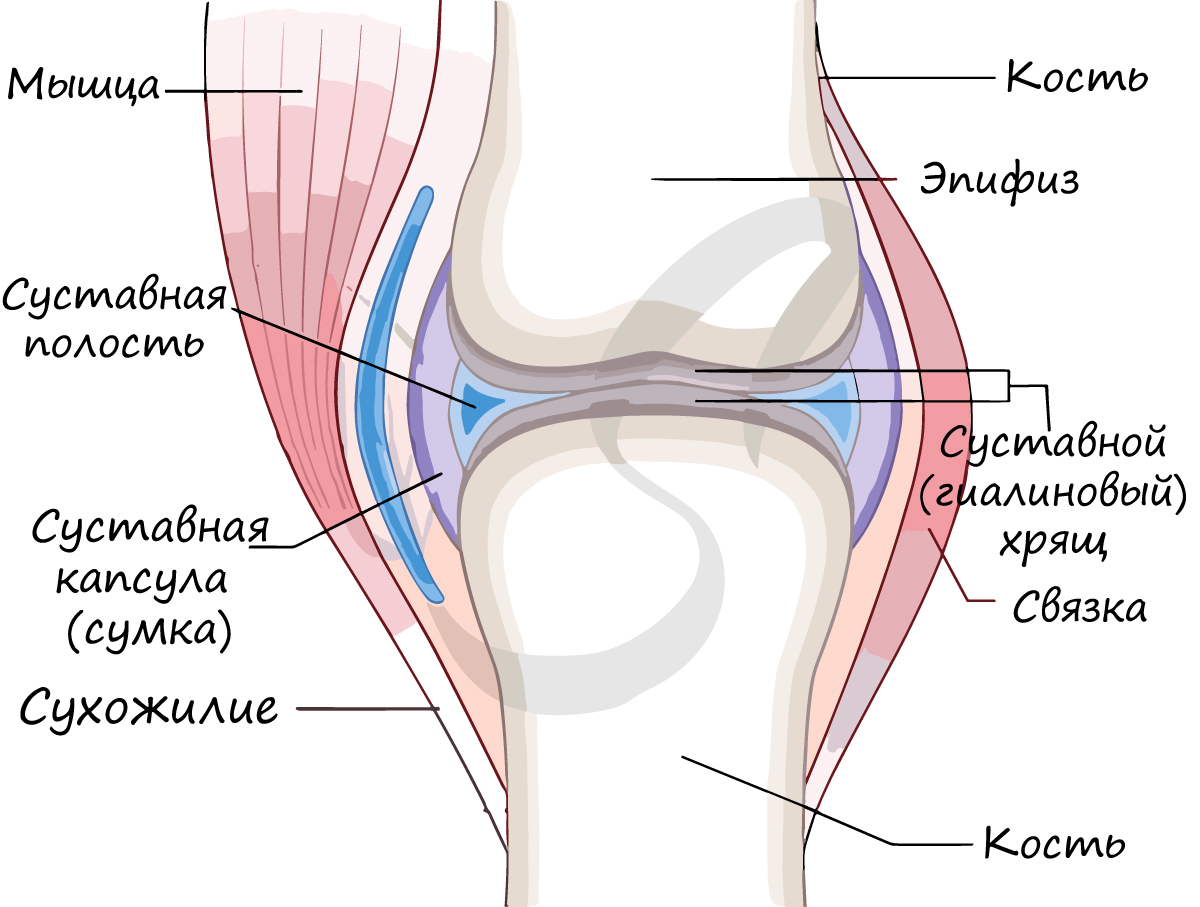
Суставная сумка (капсула) крепится к суставным поверхностям или в их близи, окружает суставную полость (щелевидное пространство). Суставная сумка изнутри покрыта синовиальной оболочкой, которая секретирует синовиальную жидкость. Синовиальная жидкость заполняет полость сустава, питает сустав, увлажняет его, устраняет трение суставных поверхностей.
Подвижно в скелете человека соединены: нижняя челюсть + височная кость, ключица + лопатка (сустав малоподвижен), бедренная кость + тазовая кость (тазобедренный сустав), плечевая кость + локтевая + лучевая (локтевой сустав), бедренная + большеберцовая + надколенник (коленный сустав), голень и стопа (голеностопный сустав = большеберцовая + малоберцовая + таранная кости), фаланги пальцев.
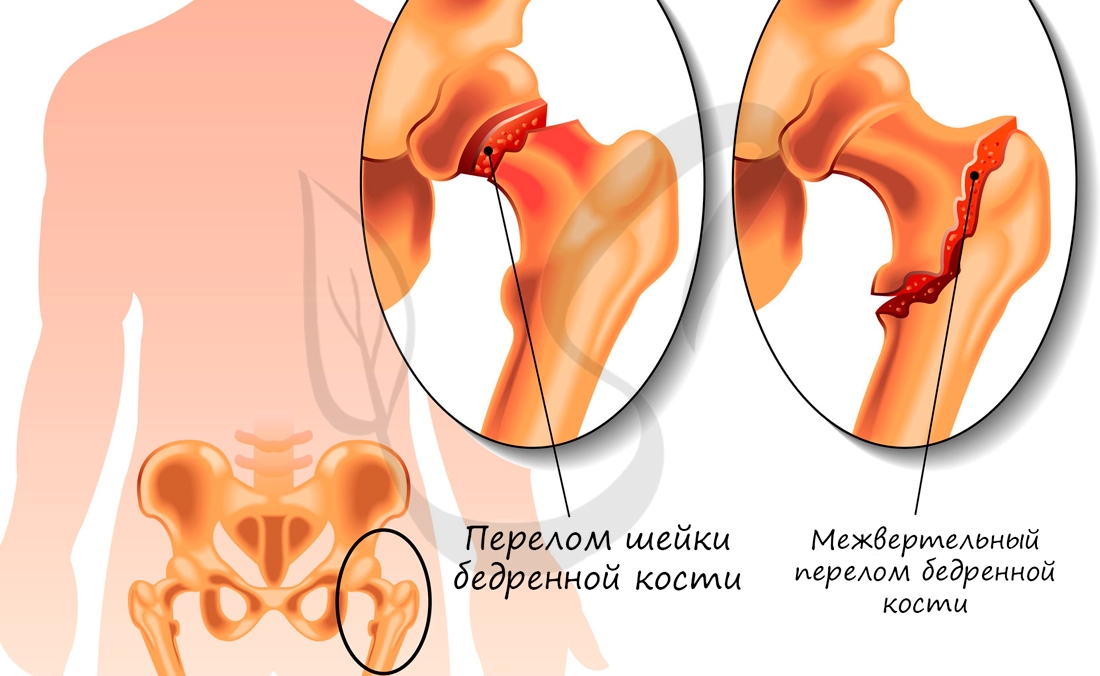
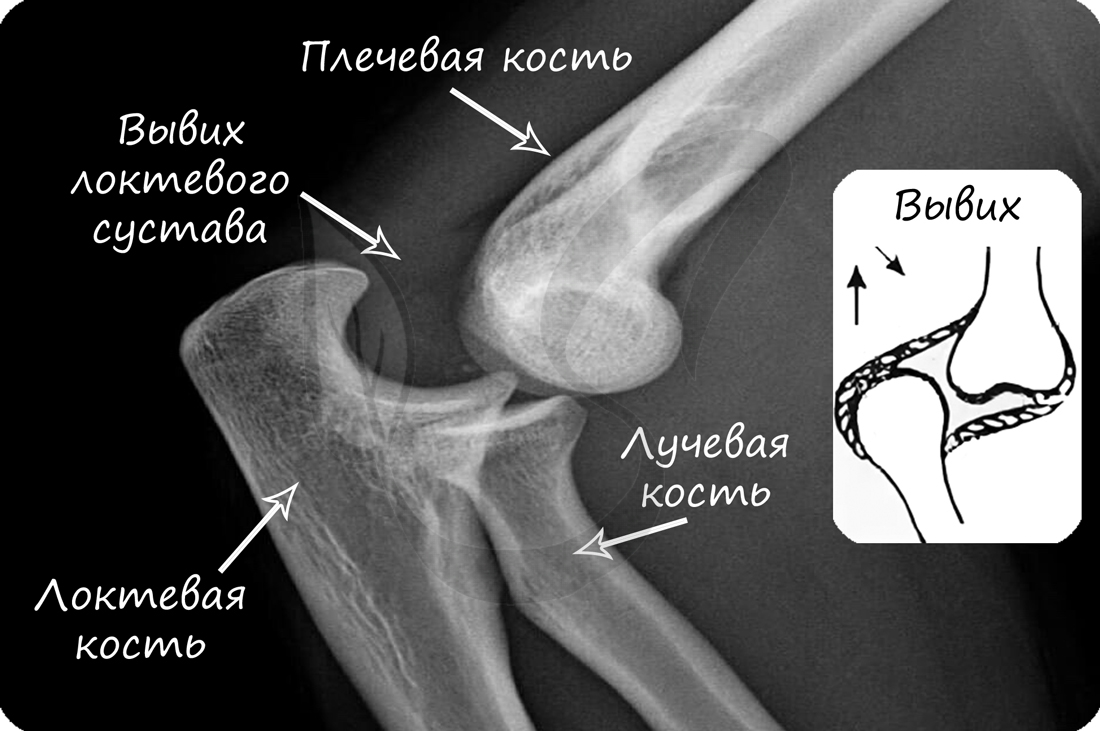
В норме кости могут смещаться относительно друг друга в суставе, однако при травме, слишком резком и сильном движении это смещение может быть слишком сильным: в результате нарушается соприкосновение суставных поверхностей. В таком случае говорят о возникновении вывиха.
Техника оказания медицинской помощи при вывихах:
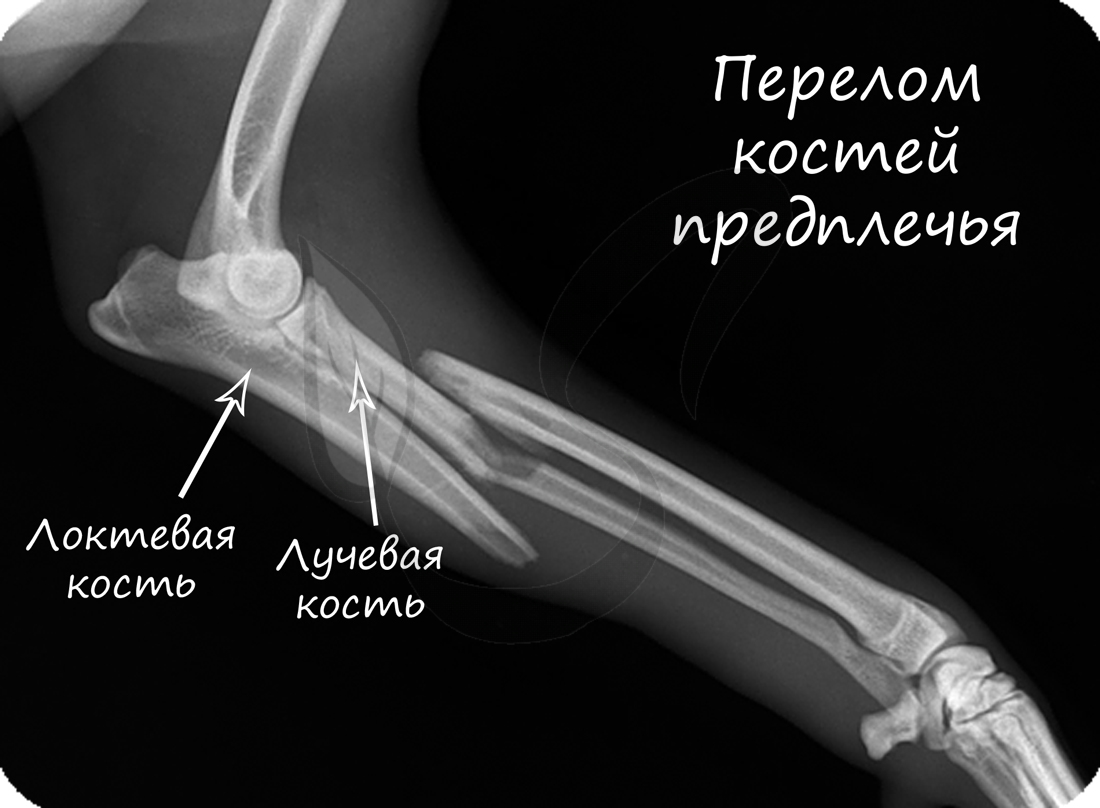
Перед вправлением вывиха следует делать рентгенологическое исследование, чтобы убедиться в отсутствии переломов костей, которые иногда сопутствуют вывиху.
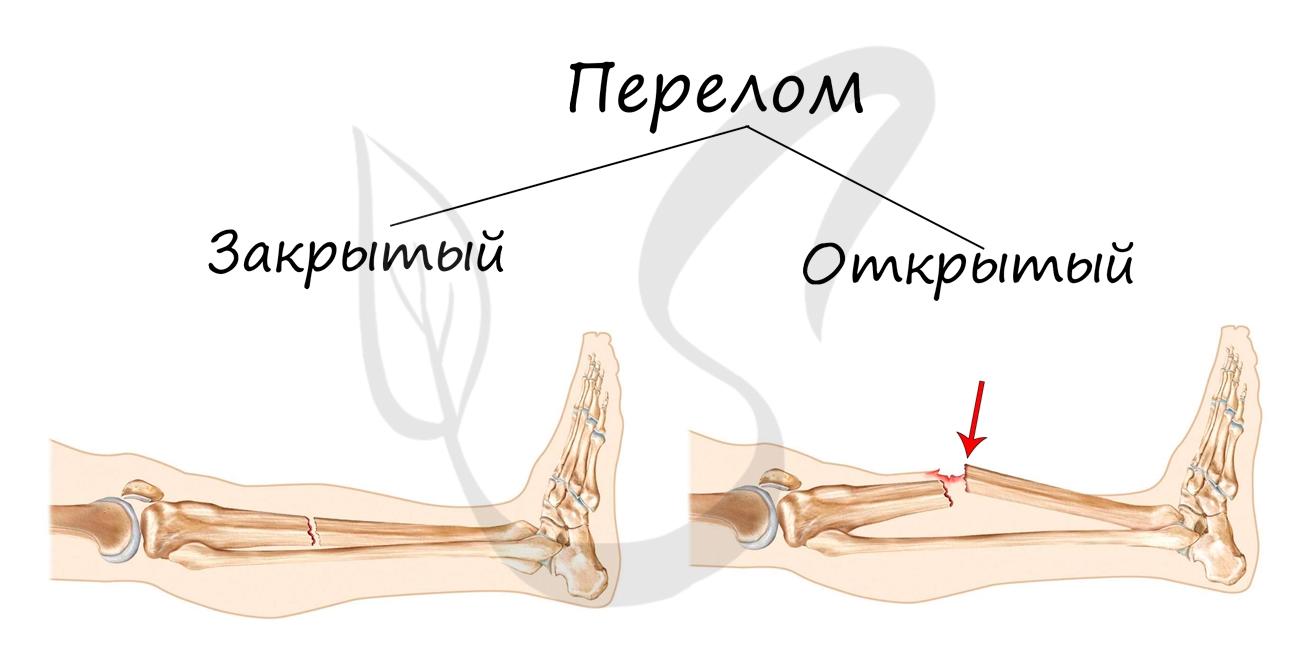
Переломы костей
© Беллевич Юрий Сергеевич 2018-2021
Данная статья написана Беллевичем Юрием Сергеевичем и является его интеллектуальной собственностью. Копирование, распространение (в том числе путем копирования на другие сайты и ресурсы в Интернете) или любое иное использование информации и объектов без предварительного согласия правообладателя преследуется по закону. Для получения материалов статьи и разрешения их использования, обратитесь, пожалуйста, к Беллевичу Юрию.
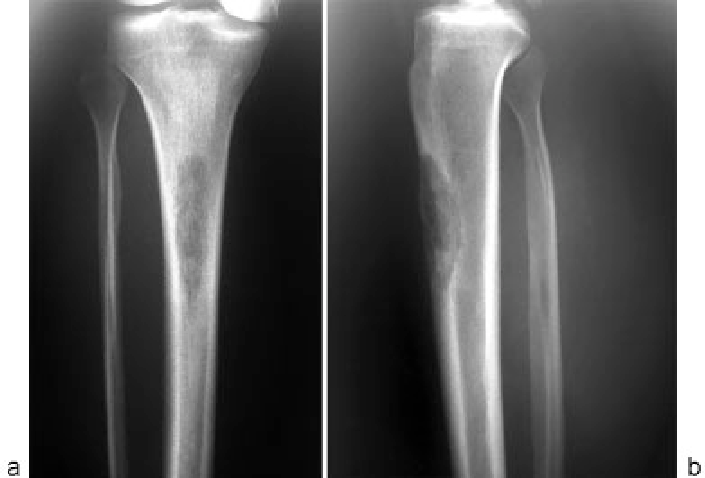
Киста большеберцовой и малоберцовой кости
Большеберцовая и малоберцовая кости образуют голень. Костная киста может формироваться в каждой из них, создавая риск получения патологического перелома и провоцируя появление дискомфорта или даже болей. Чаще всего новообразования такого рода обнаруживаются у детей и подростков, хотя определенный вид кист костей характерен и для людей зрелого возраста.
Что такое костная киста малоберцовой и большеберцовой кости
Большеберцовая кость – длинная, крупная трубчатая кость, расположенная по центру голени или медиально. Малоберцовая кость имеет более мелкие размеры и находится сбоку от большеберцовой, т. е. располагается латерально. Они объединяются между собой в области голеностопного и коленного сустава. Но именно эпифизы большеберцовой кости формируют оба сустава. Это третьи по частоте развития кист кости скелета. Чаще образования такого рода обнаруживаются только в плечевой и бедренной кости.
Киста же представляет собой полость внутри кости, заполненную жидкостью. Она может иметь разный характер, что зависит от вида новообразования. Различают:
Солитарные (простые или юношеские) кисты – однокамерные полости, заполненные серозной жидкостью. Это самые распространенные новообразования опорно-двигательного аппарата. Они отличаются медленным ростом. Но при крупных размерах провоцируют «вздутие» кости. Чаще всего поражают метафиз кости (участок сразу за головкой).
Аневризмальные кисты – многокамерные опухолевидные образования, имеющие многочисленные сосудистые пространства, внутри которых присутствует геморрагическое содержимое. Они отличаются быстрым ростом, что провоцирует активное нарастание интенсивности симптомов, создание высокого риска развития осложнений и переломов. Чаще всего аневризмальные кисты обнаруживаются в коленном суставе и метафизах берцовых костей.
Субхондральные кисты – множественные, небольшие полости в эпифизе большеберцовой кости, возникающие на фоне протекания дегенеративно-дистрофических изменений в суставе. Поэтому они типичны для взрослых, страдающих от артроза, артрита, подагры и других аналогичных заболеваний.
Солитарные и аневризмальные кисты наиболее характерны для детей и подростков. При этом первые в 3 раза чаще диагностируются у мальчиков, а вторые – у девочек.
В своем развитии каждая киста проходит 3 стадии:
Остеолиза или активного роста (около 1 года). Наблюдается рост образования, возникновение клинической картины, создание высокого риска патологического перелома.
Отграничения (около 6—8 месяцев). Происходит медленное уменьшение объема кистозной полости и плавное снижение интенсивности проявлений.
Регенеративная. Наблюдается регресс кисты и устранение клинических проявлений. Но крайне редко полость закрывается полностью, поэтому на этой стадии, наступающей примерно через 2 года после начала формирования кисты, все еще присутствует достаточно высокий риск перелома большеберцовой или малоберцовой кости.
При солитарных и аневризмальных костных кистах фаза быстрого роста совпадает с периодом интенсивного роста скелета, что наблюдается с 8 до 16 лет.
Симптомы
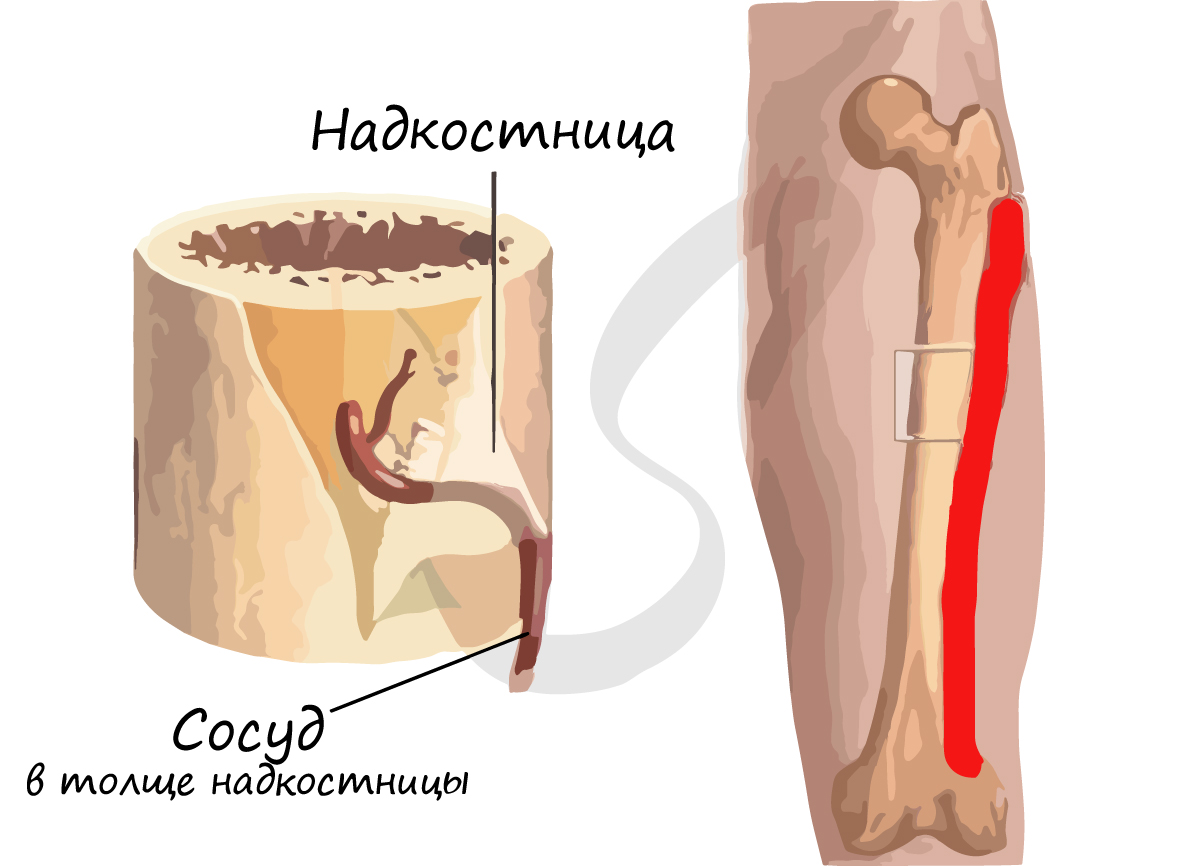
Голень богато иннервирована и имеет массу болевых рецепторов. Они расположены не только в мышцах, связках и сухожилиях, но и надкостнице (плотной соединительнотканной оболочке, покрывающей всю кость, кроме суставных поверхностей). Но непосредственно в костной ткани они отсутствуют. Поэтому сформировавшаяся киста может длительно протекать абсолютно бессимптомно, пока ее рост не приведет к вздутию пораженной кости и вовлечению в патологический процесс надкостницы и других анатомических структур.
При этом солитарные кисты развиваются медленнее, а потому редко сопровождаются выраженными клиническими проявлениями. Аневризмальные кисты отличаются быстрым ростом, что и провоцирует возникновение характерных признаков:
дискомфорт, а затем боли в голени, возникающие и усиливающиеся при длительном стоянии, ходьбе, физической активности и постепенно становящиеся постоянными;
образование припухлости кости в области образования кистозной полости;
ограничение подвижности в коленном или голеностопном суставе;
изменения походки, хромота;
отечность, покраснение мягких тканей, локальное повышение температуры;
онемение, ощущение покалывания в голени или даже стопе.
Берцовые кости отличаются высокой прочностью, но образование внутри них кистозных полостей неизбежно делает их более уязвимыми и подверженными патологическим переломам даже при отсутствии агрессивных травмирующих факторов. При этом именно перелом нередко становится первым проявлением костной кисты большеберцовой кости или малоберцовой. Он может случиться не только при получении сильного удара в голень или при падении, но и в результате физической нагрузки на нижнюю конечность.
В результате при выполнении рентгена для диагностирования перелома нередко обнаруживается киста, которая и стала причиной его получения. При этом после иммобилизации конечности и сращения кости в части случаев наблюдается уменьшение размеров патологической полости или даже ее полное закрытие. Но не стоит возлагать все надежды на такой исход, так как закрытие кисты происходит далеко не всегда даже после окончательной консолидации костных фрагментов.
В тяжелых случаях наблюдается деформация пораженного сустава или самой голени. Это провоцируется механическим давлением новообразования и вздувшейся части кости на соседние анатомические структуры и разрушение самой материнской кости.
Диагностика
Возникновение признаков кисты берцовых костей – повод для получения консультации ортопеда-травматолога. К этому же специалисту попадают пациенты с переломами нижних конечностей, в том числе возникших в результате образования кистозной полости. В обоих случаях назначается рентген голени в двух проекциях.
Кисты разных видов имеют свои рентгенологические признаки, что позволяет дифференцировать их друг от друга и других новообразований костей. Так, аневризмальная киста представлена эксцентрическим литическим очагом, нередко выходящим за нормальные границы костей. Также наблюдается уменьшение толщины кортикального слоя кости и наличие характерного склеротического «ободка» по периферии. Типичным признаком этого вида новообразований является многокамерность, что придает ему вид «мыльных пузырей».
Солитарные кисты на снимках имеют округлую форму и четкие склеротические контуры. Они могут расширяться от центра к периферии, но не затрагивают кортикальный слой и эпифизарные пластинки. В редких случаях создается ложное впечатление многокамерности за счет образования выступающих внутрь костных септ.
Субхондральные кисты большеберцовой кости представлены одиночными или множественными новообразованиями разного размера, которые могут напоминать опухоли. Но их наличие всегда сопряжено с присутствием признаков дегенеративного поражения сустава, в частности с сужением суставной щели.
Еще в момент первичного осмотра врач может заметить признаки кисты. Но поскольку они неспецифичны, без инструментальных методов точно поставить диагноз невозможно.
В редких случаях для уточнения природы новообразования, более детального обследования его структуры и характера назначаются КТ и МРТ. Если же киста формируется в области коленного сустава, иногда проводится УЗИ. Эти диагностические процедуры позволяют не только однозначно установить наличие и вид кисты, точно измерить ее размеры, но и оценить состояние окружающих тканей, в том числе хрящевых структур колена, расположение сосудисто-нервного пучка и пр.
Лечение кист берцовых костей
В зависимости от вида, размера и риска развития осложнений пациентам назначается консервативное или хирургическое лечение. В большинстве случаев изначально используют возможности безоперационного лечения, особенно если костная киста малоберцовой кости или же большеберцовой диагностирована у ребенка вблизи эпифизарной пластинки.
Пациентам назначается использование препаратов группы НПВС, купирующих боли и воспалительный процесс. Они подбираются индивидуально с учетом характера имеющихся хронических заболеваний.
Но основная роль в лечении новообразований такого рода отводится пункциям. Они представляют собой инвазивные процедуры, выполняемые под местной анестезией с определенной периодичностью. Они предполагают введение в полость кисты тонкой иглы. Иногда это осуществляется под контролем КТ. С помощью иглы производится аспирация содержимого кисты, перфорация ее стенок, а также введение ряда лекарственных средств, призванных предотвратить дальнейшее разрушение кости. В зависимости от размера и вида образования пункции могут проводиться раз в 3 недели или каждые 4—5 недель.
Дополнительно назначаются физиотерапевтические процедуры и ЛФК. Больным показан щадящий режим, чтобы снизить риск патологического перелома. Также для этого может рекомендоваться ношение специализированных ортопедических изделий.
При субхондральных кистах обязательно назначается лечение, направленное на устранение заболеваний, спровоцировавших их развитие.
Показания к операции и ее суть
Хирургическое удаление костной кисты показано при:
угрозе тяжелого разрушения малоберцовой или большеберцовой кости;
новообразованиях, занимающих больше 2/3 поперечного сечения кости;
опасной близости кисты к эпифизарной пластинке;
высоком риске патологического перелома;
стойком, сильном болевом синдроме;
отсутствии положительной динамики в течение 6—8 месяцев проведения консервативного лечения.
Операция в большинстве случаев осуществляется путем краевой резекции. Метод подразумевает удаление образования в границах здоровых тканей. После этого образовавшуюся полость заполняют остеотрансплантатами или аллотрансплантатами.
Также может применяться метод экскохлеации. Его суть состоит в «вычищении» костной кисты тупой ложкой. В результате удаляются и фиброзные оболочки, что уменьшает риск рецидива. В дальнейшем дефект кости так же замещается собственным или искусственным трансплантатом.
Иногда перед выполнением операции показано проведение пункции.
Если киста большеберцовой кости спровоцировала перелом, в части случаев проводится хирургическое удаление новообразования, костная пластика и фиксация кости в правильном положении с помощью аппарата Илизарова. Это обеспечивает устранение риска рецидива заболевания и повторного перелома.
Удаление кисты малоберцовой кисты сопряжено с большими техническими сложностями, чем большеберцовой. Это обусловлено более глубоким расположением кистозной полости и сложностями с получением доступа к ней.
При субхондральных кистах и тяжелых изменениях в коленном суставе больным может рекомендоваться эндопротезирование. Суть операции состоит в замене изношенного сустава искусственным протезом. Современные модели отличаются высокой износостойкостью и по функциональности практически не уступают естественному суставу. Они способны служить более 20 лет, но операция отличается травматичностью и требует сложной, грамотно организованной реабилитации.
В остальных случаях период восстановления обычно протекает легко и без осложнений. Но важно строго соблюдать полученные от лечащего врача рекомендации и придерживаться разработанной программы. Как правило, в нее включают медикаментозную терапию, физиотерапию и обязательно ЛФК.
Таким образом, кисты большеберцовой и малоберцовой костей – достаточно распространенное явление, особенно среди детей. Но в целом при них прогноз благоприятный.
Киста кости: особенности протекания и лечения у детей и взрослых
Киста кости – ограниченная полость внутри костной ткани, заполненная кровью, серозной, серозно-геморрагической жидкостью. Согласно Международной гистологической классификации костных опухолей, киста относится к числу опухолевидных процессов. При этом среди всех первичных костных образований они занимают 3 место и чаще всего формируются еще в детском возрасте, хотя не исключено образование кисты в костях у взрослых.
Новообразование такого рода может возникать в любой из костей скелета, но чаще поражается проксимальный отдел плечевой кости (50%) и бедренная кость (25%). Значительно реже костные кисты обнаруживаются в большеберцовой, малоберцовой, пяточной кости, позвоночнике. Изначально они могут никак не проявляться, но по мере роста возникают боли и другие симптомы. Киста нарушает нормальную структуру кости и повышает вероятность получения переломов даже при небольших нагрузках. Также она может приводить к деформации кости, что в тяжелых случаях создает выраженные эстетические дефекты.
Костные кисты у детей
Кистозные полости разных видов – одни из наиболее распространенных патологий скелета у детей. В основном новообразования формируются в зоне увеличения длины кости, т. е. ее метафизе – участке, расположенном вблизи эпифиза (головки) кости и образующемся в процессе роста скелета за счет деления и последующего окостенения клеток эпифизарных пластинок.
После окончания периода роста и формирования скелета эпифизарные пластинки замещаются эпифизарной линией и окостеневают.
Киста кости у детей обычно формируется на фоне развития дистрофического процесса, становящегося следствием пороков сосудов. В результате возникающих гемодинамических расстройств и нарушения оттока интерстициальной (тканевой) жидкости в метафизарном отделе костей, наблюдается повышение внутрикостного давления в конкретном его участке. Это становится причиной формирования полости, которая заполняется жидкостью.
Нарушение кровоснабжения кости, снижение поступления питательных веществ и кислорода приводит к активизации продукции специфических ферментов, которые провоцируют резорбцию, т. е. рассасывание кости. Это вызывает уменьшение массы костной ткани. В результате она становится менее прочной, а значит, больше подвержена переломам.
У детей чаще всего диагностируются субкортикальные кисты костей:
солитарные или простые (СКК);
Солитарные
СКК – одни из наиболее часто встречающихся патологий скелета детского возраста. На них по данным разных авторов приходится 21—57% всех доброкачественных опухолей у детей. Они представляют собой интрамедуллярные, т. е. образующиеся внутри вещества костного мозга, однокамерные полости. Они заполненные серозной жидкостью и выстланы фиброзной мембраной разной толщины, образованной соединительной тканью и единичными гигантскими клетками.
Они могут образовываться в любой кости, но чаще локализованы в длинных трубчатых костях, в особенности в проксимальном (расположенном ближе к телу) метафизе плечевой и бедренной кости, несколько реже – в большеберцовой кости. При достижении крупных размеров кость может «вздуваться», что и приводит к образованию характерной припухлости.
В 80% случаев солитарные кисты диагностируются до 20 лет. При этом у мальчиков они наблюдаются в 3 раза чаще, чем у девочек. Пик заболеваемости приходится на период между 10 и 15 годами. Только 20% больных составляют дети до 10 лет.
Аневризмальные
Аневризмальная костная киста – доброкачественное опухолевидное образование, которое, в отличие от солитарной, имеет многочисленные сосудистые пространства, заполненные кровью. Она быстро прогрессирует и преимущественно поражает кости таза, позвонки и коленный сустав (метафизы бедренной и большеберцовой кости), но встречается реже солитарной.
АКК может присутствовать у детей любого возраста и пола, но чаще всего диагностируется эта киста кости у подростков, а именно девушек 10—20 лет. Среди всех новообразований костей на ее долю приходится 1—9,1%.
По каким причинам образуются дегенеративные кисты костей этого вида до конца еще не изучено, но так же предполагается, что ее формирование провоцирует локальное нарушение венозного оттока. Также причиной образования аневризмальной кисты может служить травма. Реже эта костная киста у детей выступает элементом в структуре другой опухоли.
Кисты костей у взрослых
У взрослых наиболее часто встречается субхондральная киста кости, внутрикостный ганглион, а также инклюзионная эпидермоидная киста. Хотя иногда диагностируются и солитарные, и аневризмальные. Последние обычно представляют собой небольшую полость, оставшуюся после образовавшейся и регрессировавшей в детском возрасте кисты. Но наиболее часто у взрослых диагностируются субхондральные кисты.
Субхондральная киста
Под этим термином подразумеваются множественные мелкие полости в суставных поверхностях костей, размер которых не превышает 1,5 см. Чаще всего субхондральные кисты обнаруживаются у пожилых людей и являются следствием дегенеративных заболеваний суставов (артроза), воспалительных процессов в них (артрита) и других патологических изменений. Хотя в связи с «омоложением» дегенеративно-дистрофических заболеваний сегодня новообразования такого рода нередко обнаруживаются у людей среднего возраста, в особенности занятых тяжелым физическим трудом, у спортсменов и больных с ожирением, ведущих малоподвижный образ жизни.
Чаще всего субхондральные кисты возникают в тазобедренном и коленном суставе.
Проявления кист сходны с симптомами артроза и артрита. Поэтому они обычно обнаруживаются случайно при проведении планового обследования сустава для оценки динамики течения основного заболевания. Если пациент пренебрегает подобными процедурами, новообразование склонно увеличиваться в размерах и деформировать сустав. Это сопровождается усилением болевых ощущений во время движений, а также нарушением двигательной активности и даже инвалидизацией. Поэтому важно не только лечить артроз и аналогичные патологии, но и регулярно проходить плановые осмотры и обследования.
Внутрикостный ганглион
Внутрикостный ганглион или юкстаартикулярная костная киста представляет собой неопухолевое кистозное образование, имеющее фиброзную стенку и формирующееся в субхондральных областях кости, т. е. примыкающих к гиалиновому хрящу. Часто новообразование многокамерное.
Таким образом, оно локализовано непосредственно в суставе, что и приводит к появлению характерной симптоматики, хотя чаще оно протекает скрыто. Проявлениями юкстаартикулярной костной кисти могут выступать боли в области пораженного сустава, возникающие при физических нагрузках, местная болезненность, редко припухлость.
В основе развития патологии лежит мукоидная дегенерация соединительной ткани, что не связано с дистрофическими процессами в суставе. Содержимое кисты представлено муцинозной слизистой жидкостью.
Заболевание встречается редко, в основном у людей 30—50 лет. Его развитие связывают с микротравмами суставов и проявлениями локального асептического некроза. Это приводит к костно-мозговым сосудистым нарушениям в субхондральном слое кости. Поэтому внутрикостный ганглий имеет много общего с субхондральными кистами, сопровождающими дегенеративно-дистрофические патологии суставов.
Асептический некроз – хроническое неинфекционное заболевание, провоцирующее планомерное разрушение костной ткани эпифизов и ограничение движений в суставе. Это сопровождается постепенным сплющиванием головки кости за счет разрушения костных перегородок губчатой кости. Для заболевания характерны боли, постоянно усиливающиеся и сохраняющиеся даже в состоянии покоя.
Инклюзионная эпидермальная киста
Инклюзионная эпидермальная киста – полость внутри кости, выстланная многослойным плоским ороговевающим эпителием. Она чаще является следствием проникающей травмы, в ходе которой эпителиальные клетки попали в костную ткань. Этот вид чаще встречается в костях пальцев и черепе и может никак не проявляться, а патологические переломы – редкость.
Стадии развития
В своем развитии киста костной ткани проходит 3 стадии:
Активную (фаза остеолиза). Длится около 1 года и сопровождается увеличением размера новообразования, появлением припухлости и других симптомов, повышением риска получения патологических переломов.
Пассивную (фаза отграничения). Длится 6—8 месяцев. Полость постепенно уменьшается в размерах, в основном за счет уплотнения периферической части кости. Симптомы постепенно уменьшаются.
Регенеративную (фаза восстановления). Наступает в среднем через 2 года после начала развития патологии. Симптомы отсутствуют, но все еще существует повышенный риск получения переломов, так как сохраняется остаточная полость или ограниченный участок остеосклероза (уплотнения кости, что снижает ее упругость и сопротивляемость нагрузкам).
Симптомы
Клинические проявления костной кисты зависят от ее расположения, величины, формы и степени разрушения кости. При поражении длинных трубчатых костей (плечевая, локтевая, бедренная, большеберцовая, малоберцовая), что наблюдается в подавляющем большинстве случаев, возникают боли. Они распирающие, давящие, возникают или усиливаются во время физических нагрузок. При аневризмальных кистах боли более интенсивные, а со временем становятся постоянными. Это вызвано прогрессивным увеличением кисты в размерах, что приводит к дистрофии кости, истончению кортикальной пластинки, растяжению и истончению надкостницы.
Также могут наблюдаться:
не спаянная с кожей припухлость в проекции кисты, которую можно прощупать (при аневризмальной кисте она болезненна);
скованность, уменьшение объема активных движений в смежном суставе;
контрактура, т. е. неполное разгибание или сгибание;
снижение опорной функции ноги, хромота при формировании новообразования в костях нижних конечностей;
изменение формы конечности в области поражения;
отечность мягких тканей, покраснение и местное повышение температуры;
незначительная дистрофия мышц;
деформация сустава (в тяжелых случаях в сочетании с артрозом);
неврологические нарушения (стреляющие боли, нарушения чувствительности и подвижности, вплоть до парезов и параличей, расстройства работы внутренних органов) при поражении позвоночника и компрессии спинномозговых корешков.
Нередко первым симптомом кисты становится перелом, полученный при отсутствии серьезного травмирующего фактора. В результате конечность находится в вынужденном положении, наблюдается выраженная отечность мягких тканей, определяется уплотнение. Иногда причину травмы даже не удается установить. В таких случаях киста становится случайной и объясняющей причину перелома находкой при проводимом рентгене.
Но после получения перелома патологическая полость внутри кости может полностью зарастать, что позволяет изначально прибегать к помощи традиционного консервативного лечения. В части случаев перелом не приводит к излечению, а киста продолжает прогрессировать, а иногда и принимает более агрессивный характер.
Особенно опасными являются патологические переломы позвонков, что может провоцировать тяжелые неврологические осложнения.
Диагностика
При появлении признаков кисты, как и при переломах, следует обращаться к ортопеду-травматологу. При сохранении целостности кости врач путем пальпации может обнаружить безболезненное уплотнение, а также провести тесты для оценки объема движений.
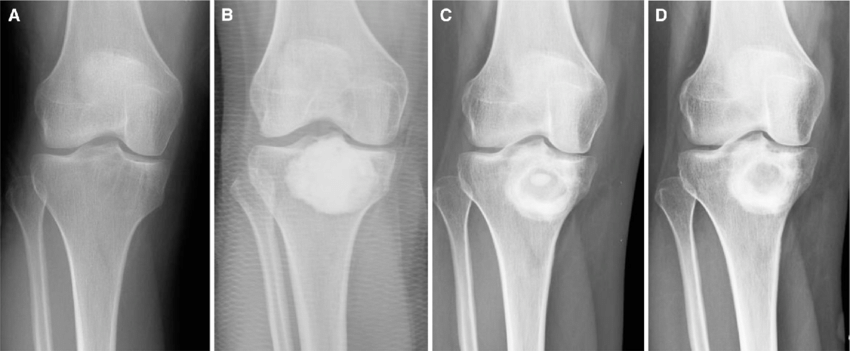
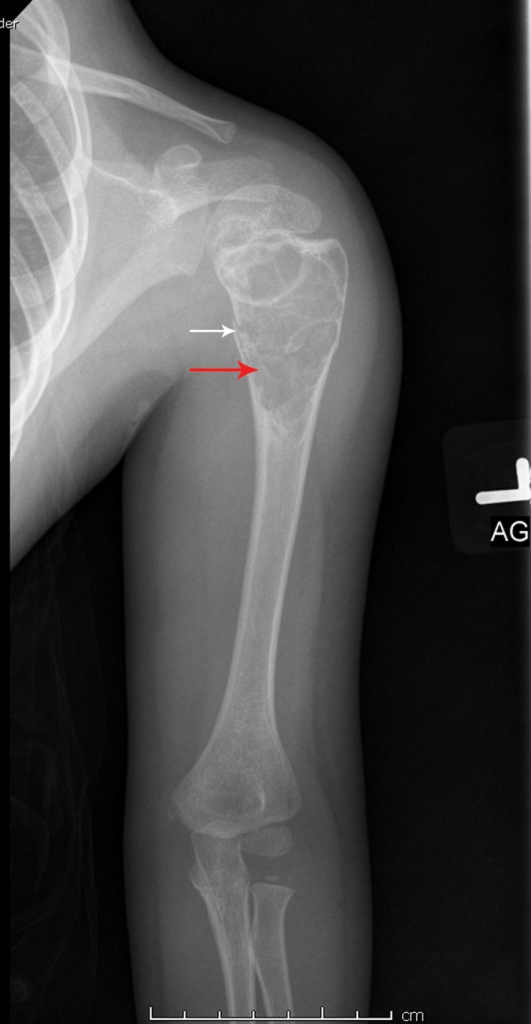
Но основным способом диагностики кисты кости является рентгенологическое исследование. Киста кости на рентгене выглядит как одно- или многокамерное образование, сочетающееся со вздутием и истончением кортикального слоя кости, осевыми деформациями. Иногда обнаруживаются неправильно сросшиеся патологические переломы костей, изменения суставов. Но каждый вид кисты имеет свои рентгенологические признаки:
· Аневризмальная киста отличается метафизарным поражением. Имеет эксцентрический литический очаг, который часто распространяется за нормальные анатомические границы кости. Наблюдается истончение кортикального слоя, а также присутствие склеротического «ободка» по периферии, что указывает на периостальную реакцию. Новообразование септировано, т. е. является многокамерным и имеет вид «мыльных пузырей».
Солитарная костная киста на рентгене имеет вид центрально расположенного литического образования с четкой границей. Она может расширяться от центра к периферии, но никогда не проникает в кортикальный слой и не распространяется выше эпифизарной пластинки. Иногда наблюдаются выступающие внутрь костные септы. Они могут создавать обманчивый вид многокамерности. Но, в отличие от аневризмальной кисты, периостальная реакция отсутствует.
Субхондральные кисты определяются как одиночные или множественные образования, способные имитировать опухоль. Обязательно присутствует сужение суставной щели и признаки дистрофических изменений.
Внутрикостный ганглион (юкстаартикулярная костная киста) имеет вид четко отграниченного овального или округлого образования. Оно расположено эксцентрично и расположено субхондрально в эпифизе, но не в метафизе. Может наблюдаться деформация надкостницы. Образование отграничено склеротическим ободком, что сопряжено с отсутствием или слабой выраженностью дистрофических изменений в суставе.
Дополнительно с целью дифференциации кисты от других опухолей костей пациенту могут назначаться:
УЗИ – показано для диагностики дегенеративных изменений в хрящевой ткани суставов;
КТ – позволяет обнаружить специфичные признаки (симптом «горизонтальных уровней»), определить относительную плотность, площадь, объем новообразования, количество камер;
МРТ – лучший метод диагностики патологий мягкотканых структур, применяемый для диагностики заболеваний суставов и при подготовке к операции, так как позволяет оценить расположение сосудисто-нервного пучка и избежать его травмирования в ходе хирургического вмешательства.
Если у специалиста есть сомнения в природе новообразования, он может рекомендовать выполнение пункции кисты с дальнейшим изучением полученного материала в лаборатории. В частности это показано для дифференциации доброкачественных аневризмальных кист от злокачественной телангиэктатической остеосаркомы.
Дополнительно могут назначаться общий анализ мочи и крови, биохимический анализ крови для оценки общего состояния организма, выявления признаков воспалительных процессов, исключения некоторых заболеваний.
Лечение
Лечение кист костей может осуществляться консервативным или хирургическим путем. Тактика всегда выбирается на основании вида новообразования, его расположения, стадии развития, степени влияния на функции и структуру кости. По возможности предпочтение отдают безоперационному лечению, особенно у детей, так как не исключается вероятность повреждения эпифизарных пластинок, обеспечивающих рост костей. В таких случаях возможно отставание в росте части тела в дальнейшей перспективе.
Но в отдельных случаях обойтись без операции невозможно. Радикальное удаление кисты кости показано при:
угрозе развития стеноза позвоночного канала;
риске обширного разрушения кости;
размере новообразования более 2/3 поперечного сечения кости;
локализации в нагружаемой зоне, опасная близость к эпифизарной пластинке, что создает высокий риск патологического перелома;
длительных, сильных болях, не поддающихся устранению консервативными методами;
отсутствии склонности к уменьшению полости через 6—8 месяцев после начала консервативного лечения.
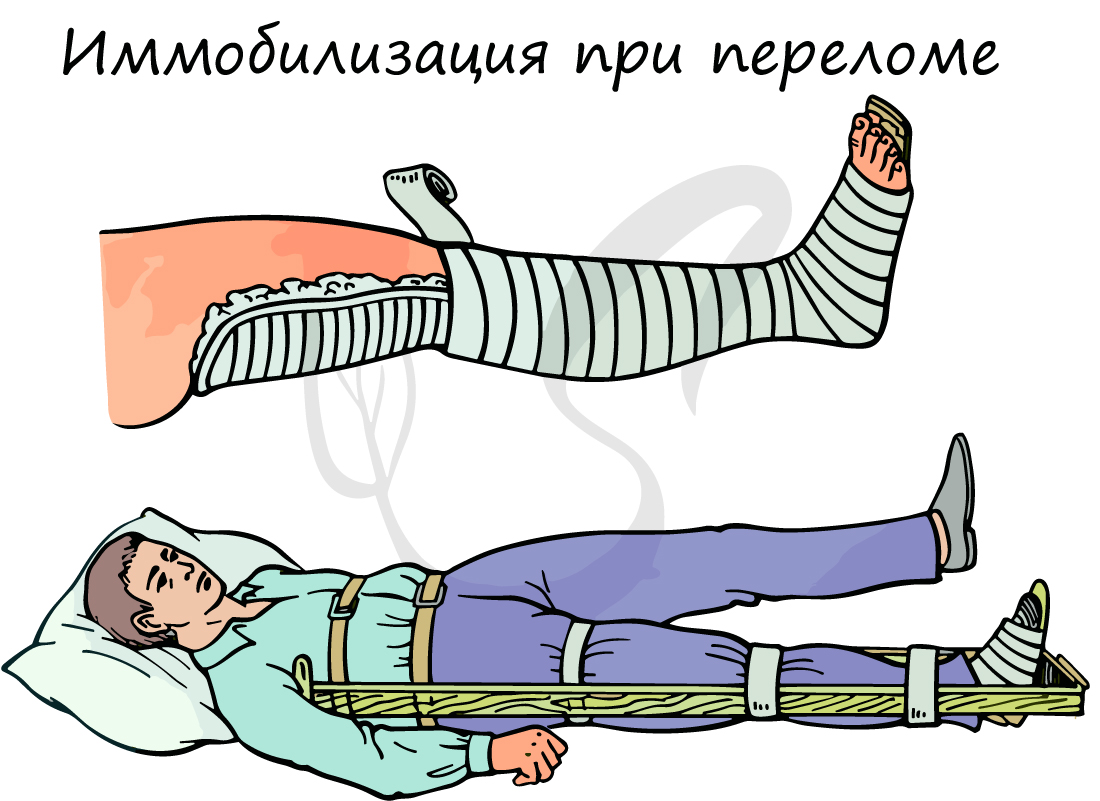
При переломе накладывают гипсовую повязку или полимерный гипс для иммобилизации конечности, так как при его срастании существует вероятность самоизлечения.
Независимо от выбранного метода лечения, контрольные рентгенологические снимки делают через 2, 6 и 12 месяцев после начала терапии. Это позволяет проследить динамику изменения состояния кисты и при необходимости скорректировать тактику лечения.
Консервативное лечение
Основу лечения составляет медикаментозная терапия. Она включает применение НПВС и проведение пункций кисты. Препараты группы НПВС обладают обезболивающими и противовоспалительными свойствами. Назначаются обычно перорально, при сильных болях возможно внутримышечное введение. Противопоказаны при заболеваниях ЖКТ.
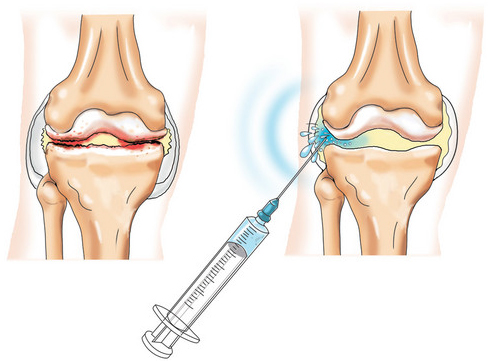
Пункция кистозной полости проводится под местной анестезией. Она подразумевает введение в кисту иглы, через которую производится аспирация ее содержимого. Также выполняется перфорация стенок для снижения давления. Полость промывают физиологическим раствором, а затем 5% раствором аминокапроновой кислоты и вводят антиферментный препарат. Пациентам старше 12 лет в полость кисты могут вводиться кортикостероиды.
При крупных кистах в активной фазе остеолиза пункции могут выполняться каждые 3 недели, после ее перехода в стадию отграничения – каждые 4—5 недель. Но в большинстве случаев для закрытия кисты достаточно 6—10 пункций. Если киста располагается в труднодоступном месте, пункция осуществляется под контролем КТ.
Полученную при аспирации жидкость отправляют на гистологическое исследование. Это позволяет точно установить природу образования и исключить онкологию, в частности злокачественную гигантоклеточную опухоль.
Преимущества применения пункции для лечения кисты неоспоримы. Эта малоинвазивная процедура:
позволяет быстро добиться улучшения самочувствия;
высокая степень безопасности;
быстрый и легкий период восстановления;
Но в некоторых случаях пункция является только этапом подготовки к открытой костно-пластической операции.
Медикаментозная терапия дополняется проведением курсов физиотерапевтических процедур и ЛФК. Их основными задачами являются поддержание подвижности суставов на должном уровне и закрепление результатов медикаментозного лечения. При высоком риске патологического перелома пациентам может рекомендоваться ношение ортопедических изделий, в частности ортезов и брейсов.
Если же дегенеративные кисты костей привели к перелому, показана иммобилизация с помощью гипсовой повязки, пластиковых шин или других ортопедических устройств.
Операция при кисте кости
Операция – крайняя мера для лечения костных кист, применяющаяся при неэффективности других методов или возникновении риска развития серьезных осложнений, например при формировании кистозной полости в позвонке и компрессии (сдавлении) спинного мозга или его корешков. При наличии показаний в большинстве случаев проводится локальное иссечение пораженного участка кости, т. е. краевая резекция с тщательной обработкой костной полости. Сформировавшийся дефект заполняют трансплантатом собственной кости пациента или синтетическим материалом.
При поражении сегментов верхних или нижних конечностей иногда проводится экскохлеация кисты, т. е. удаление ее содержимого тупой ложкой без воздействия на стенки с последующим заполнением образовавшегося дефекта. При крупных дефектах может проводиться костная пластика с применением DHS и DCS систем, блокирующей пластины, интрамедуллярным блокирующим стержнем, винтами, наложением аппарата Илизарова.
При сложных переломах со смещением проводится открытая репозиция костных отломков с внутренней, реже внешней фиксацией их в правильном положении.
В ряде случаев удаление кисты требует проведения остеотомии кости. Распил выполняется на участке между здоровой и измененной зоной кости. После этого проводится внутрикостная резекция образования и установка костного трансплантата в оставшуюся полость. Для восстановления целостности кости осуществляют формирование дистракционного регенерата и компрессионно-дистракционный остеосинтез по Илизарову.
После проведения операции рецидивы практически не встречаются.
Если наблюдаются субхондральные кисты, в особенности, возникающие на фоне тяжелого деформирующего артроза или асептического некроза, что типично для взрослых и сопровождается сильными болями, пациентам могут предлагаться различные виды хирургического вмешательства для решения этих проблем. В основном сегодня в таких случаях применяется эндопротезирование пораженного сустава, подразумевающую замену разрушенных фрагментов костей искусственными протезами. По функциональности они практически не уступают природному суставу, а срок службы в среднем составляет 20 лет.
Реабилитация
После удаления костной кисты хирургическим путем организму требуется создать благоприятные условия для восстановления. С этой целью разрабатывается реабилитационная программа. Но ее длительность и характер определяются видом проведенной операции, ее объемом и степенью сложности.
Всем пациентам без исключения назначается антибактериальная терапия, призванная снизить риски развития послеоперационных воспалительных процессов. Параллельно назначаются противогрибковые препараты и пробиотики для снижения риска развития нежелательных явлений после приема антибиотиков.
Также показан прием НПВС для снижения выраженности болевого синдрома. В обязательном порядке назначается ЛФК, призванная устранить риск развития атрофии мышц, улучшить кровообращение и восстановить нормальный объем движений в суставах. Программа лечебной физкультуры, характер упражнений, количество повторов подбираются строго индивидуально для каждого больного в соответствии с видом проведенной операции, общим уровнем физической подготовки и характером имеющихся хронических заболеваний.
При кистах костей прогноз благоприятный. При своевременном и адекватном ситуации лечении после закрытия полости обычно наступает полное выздоровление, а качество жизни больного не снижается.
Таким образом, костные кисты – далеко не редкость, особенно среди детей. Тем не менее и взрослые не защищены от этого заболевания. При этом под маской безобидности и отсутствия клинических проявлений, подобные доброкачественные новообразования способны приводить к сложным патологическим переломам, деформирующим конечности и провоцировать развитие осложнений разного рода. Поэтому при случайном обнаружении кисты или появлении ее симптомов стоит обращаться к ортопеду-травматологу. Только врач сможет правильно оценить состояние кости и подобрать оптимальное в сложившейся ситуации лечение. При этом не стоит бояться операции. Лечение обычно начинают с консервативных методов, которые в большинстве случаев позволяют добиться выздоровления. Операция показана только при их неэффективности или высокой вероятности развития осложнений. А современные методики хирургии обеспечивают минимальные интра-и послеоперационные риски, быстрое восстановление и полное выздоровление.