Что такое двухфазный инсулин
ИНСУЛИН-ИЗОФАН ДВУХФАЗНЫЙ ДЛЯ ИНЪЕКЦИЙ (BIPHASIC ISOPHANE INSULIN INJECTION) ОПИСАНИЕ
Фармакологическое действие
Показания активного вещества ИНСУЛИН-ИЗОФАН ДВУХФАЗНЫЙ ДЛЯ ИНЪЕКЦИЙ
Сахарный диабет типа 1 (инсулинзависимый).
Сахарный диабет типа 2 (инсулиннезависимый), в т.ч. при полной или частичной резистентности к пероральным гипогликемическим средствам (комбинированная терапия); при интеркуррентных заболеваниях, оперативных вмешательствах; при беременности (при неэффективности диетотерапии).
Режим дозирования
Побочное действие
Побочные эффекты, связанные с влиянием на углеводный обмен: гипогликемические состояния (бледность, усиление потоотделения, ощущение сердцебиения, расстройства сна, тремор).
Противопоказания к применению
Применение при беременности и кормлении грудью
При беременности и в период лактации потребность в инсулине изменяется, что следует учитывать для поддержания адекватного контроля обмена веществ.
Инсулин не проникает через плацентарный барьер.
Особые указания
Переход с одного вида инсулина на другой следует проводить под контролем уровня глюкозы в крови.
При передозировке инсулина, если больной в сознании, необходимо ввести глюкозу перорально; при потере сознания вводят глюкозу в/в или глюкагон п/к, в/м или в/в.
Влияние на способность к управлению транспортными средствами и механизмами
При переводе пациента на данный инсулин возможно временное снижение скорости психомоторных реакций.
При первичном применении инсулина, смене его вида или при наличии значительных физических или психических стрессов возможно снижение скорости психомоторных реакций и способности к концентрации внимания.
Лекарственное взаимодействие
Гипогликемический эффект инсулина усиливают ингибиторы МАО, неселективные бета-адреноблокаторы, сульфаниламиды, анаболические стероиды, тетрациклины, клофибрат, циклофосфамид, фенфлурамин; препараты, содержащие этанол.
Гипогликемический эффект инсулина понижают пероральные контрацептивы, глюкокортикоиды, тиреоидные гормоны, тиазидные диуретики, гепарин, препараты лития, трициклические антидепрессанты.
Под влиянием резерпина и салицилатов возможно как ослабление, так и усиление действия инсулина.
Бета-адреноблокаторы, клофелин, резерпин могут маскировать проявление симптомов гипогликемии.
Этанол, различные дезинфицирующие средства могут снижать биологическую активность инсулина.
При применении препаратов инсулина в комбинации с препаратами группы тиазолидиндиона у пациентов с сахарным диабетом 2 типа может возникать задержка жидкости в организме, в результате чего повышается риск развития и прогрессирования хронической сердечной недостаточности, особенно у пациентов с заболеваниями сердечно-сосудистой системы и наличием факторов риска хронической сердечной недостаточности. Пациентов, получающих такую терапию, следует регулярно обследовать с целью выявления признаков сердечной недостаточности. При возникновении сердечной недостаточности терапию следует осуществлять в соответствии с текущими стандартами лечения.
Применение двухфазного инсулина аспарта в лечении больных сахарным диабетом 2 типа
Сахарный диабет (СД) 2 типа является одним из наиболее распространенных хронических заболеваний и носит характер неинфекционной эпидемии. В настоящее время около 200 млн человек в мире страдают этим недугом. Количество
Сахарный диабет (СД) 2 типа является одним из наиболее распространенных хронических заболеваний и носит характер неинфекционной эпидемии. В настоящее время около 200 млн человек в мире страдают этим недугом. Количество болеющих СД ежегодно увеличивается на 5–7% и каждые 15 лет удваивается. СД характеризуется ранней инвалидизацией и высокой смертностью больных вследствие поздних сосудистых осложнений. Это обстоятельство ставит данное заболевание в ряд социально значимых. Среди пациентов с этой патологией больные СД 2 типа составляют более 90%.
В основе патофизиологических нарушений при СД 2 типа лежат два основных дефекта — инсулинорезистентность и дисфункция β-клеток поджелудочной железы (нарушение секреции инсулина и относительный дефицит инсулина). Эти два нарушения очень тесно взаимосвязаны и сначала приводят к повышению уровня глюкозы в крови после еды (постпрандиальная гликемия — ППГ), а в дальнейшем и к гипергликемии натощак. Кроме того, уменьшается чувствительность периферических тканей к инсулину.
Международная диабетическая федерация (IDF) разработала рекомендации, регламентирующие терапевтические цели при СД 2 типа (табл.), исходя из которых можно ставить индивидуальные задачи по улучшению компенсации заболевания.
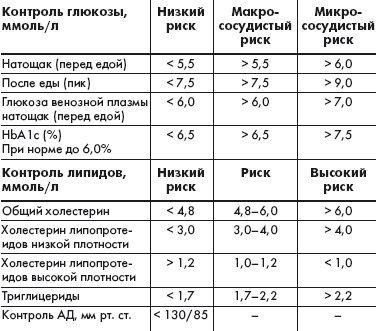 |
| Таблица. Терапевтические цели при сахарном диабете 2 типа |
Строгий контроль гликемии имеет первостепенное значение для снижения риска возникновения микро- и макрососудистых осложнений при СД 2 типа. Тем не менее, как показывают результаты Британского проспективного исследования сахарного диабета (UKPDS), по мере прогрессирования СД 2 типа становится все труднее поддерживать оптимальный уровень глюкозы крови натощак (ГКН) и гликированного гемоглобина (HbA1c) с помощью только гипокалорийной диеты, физических нагрузок. В этом случае назначаются пероральные сахароснижающие препараты (ПССП). Главная цель в лечении СД 2 типа — поддержание максимально приближенного к норме уровня сахара крови (гликемии).
В настоящее время в лечении СД 2 типа используются следующие группы ПССП.
Препараты, усиливающие секрецию инсулина поджелудочной железой. К этой группе ПССП относятся производные сульфонилмочевины (ПСМ) — глибенкламид (Манинил), гликлазид (Диабетон МВ), глимепирид (Амарил, Глемаз), гликвидон (Глюренорм) и прандиальные регуляторы гликемии (глиниды) — репаглинид (НовоНорм®). У каждого из перечисленных препаратов есть свои особенности, касающиеся в основном продолжительности действия. За счет усиления стимуляции инсулина поджелудочной железой эти препараты снижают уровень глюкозы в крови.
Препараты, улучшающие чувствительность к инсулину. Эта группа препаратов включает бигуаниды и инсулиновые сенситайзеры (тиазолидиндионы). Основным представителем группы бигуанидов является метформин (Глюкофаж, Сиофор, Багомет, Метфогамма). Метформин снижает продукцию глюкозы печенью за счет торможения глюконеогенеза, усиливает усвоение глюкозы периферическими тканями без стимуляции секреции инсулина поджелудочной железой. Метформин является препаратом выбора в лечении пациентов с СД 2 типа и избыточной массой тела. Препарат успешно применяется в комбинации с другими ПССП и инсулином.
Подгруппа инсулиновых сенситайзеров (тиазолидиндионов) представлена пиоглитазоном (Актос) и росиглитазоном (Авандия).
Препараты, уменьшающие всасывание углеводов в кишечнике. К этой группе относится акарбоза (Глюкобай), являющаяся ингибитором α-глюкозидаз. Акарбоза препятствует подъему уровня глюкозы в крови после еды за счет торможения всасывания углеводов, поступающих с пищей, в тонком кишечнике.
Комбинированные препараты. Они состоят из нескольких компонентов, к ним относятся, например, Глибомет (глибенкламид + метформин), Авандамет (росиглитазон + метформин).
Однако эффективное действие многих ПССП проявляется только при сохранении остаточной секреции β-клеток. Прогрессирующее снижение функции β-клеток и инсулинорезистентность, характерные для СД 2 типа, препятствуют достижению желаемого эффекта даже при комбинированной терапии несколькими ПССП. В этом случае наилучшим из имеющихся в арсенале вариантов лечения является инсулинотерапия. Один из выводов исследования UKPDS гласит: «Мы не начинаем инсулинотерапию так рано и так агрессивно, как это необходимо» [2].
Поддержание уровня гликированного гемоглобина в пределах рекомендованных целевых значений ( Рисунок 1. Суточные профили гликемии в 1-й и 2-й группах пациентов исходно и через 3,5 мес на фоне терапии препаратом НовоМикс 30
В исследовании ACTION (Achieving Control Through Insulin plus Oral agents) сравнивалась интенсификация терапии ПССП с инсулинотерапией в режиме двух инъекций [32]. Исследование продолжалось 24 нед. В него были включены пациенты с СД 2 типа, которым не удалось достичь целевых значений HbA1c на фоне терапии ПССП.
К завершению исследования 76% пациентов смогли достичь показателя HbA1c 7,5%. Длительность исследования составляла 6 мес. Исходно пациенты получали либо только метформин (2500 мг/сут), или только глимепирид (8 мг/сут), или комбинацию указанных препаратов (2500 мг/сут + 8 мг/сут).
В ходе исследования пациенты продолжали получать прежнюю терапию ПССП с добавлением препарата НовоМикс® 30 (n = 38). 8 пациентов были переведены на терапию плацебо + НовоМикс® 30 с отменой ПССП. Исходно масса тела и уровень HbA1c достоверно не отличались между группами.
Через 6 мес у пациентов всех групп отмечалось значительное снижение HbA1c, включая пациентов, получавших НовоМикс® 30 + плацебо. Цели контроля (HbA1c 32 кг/м2) плюс инсулин НовоРапид® прандиально. Дозы подбирались индивидуально в соотношении 3 : 2 : 1 (в завтрак, обед и ужин соответственно). ПССП отменялись в обеих группах терапии.
Оба режима терапии инсулиновыми аналогами обеспечили возможность безопасного достижения целевого уровня HbA1c 7,0%: 50% в группе терапии инсулином НовоМикс® 30 и 60% в группе терапии инсулинами Левемир® и НовоРапид® у пациентов СД 2 типа. Пациенты, ранее не получавшие инсулинотерапии, достигли равного гликемического контроля на фоне терапии двухфазным аналогом и базис-болюсной терапии.
Среднее значение ГКН также оказалось одинаковым: 8,05 ммоль/л на фоне терапии инсулином НовоМикс® 30 и 8,27 ммоль/л на фоне базис-болюсной терапии инсулинами Левемир® и НовоРапид® (р = 0,345). Частота гипогликемий была низкой и сравнимой для обоих режимов терапии инсулиновыми аналогами.
Целью рандомизированного, открытого, с параллельными группами исследования EuroMix [24] являлось сравнение эффективности безопасности двух режимов терапии инсулиновыми аналогами у 255 пациентов с СД 2 типа: инсулин НовоМикс® 30 в режиме двух инъекций в комбинации с метформином (n = 128) и инсулин Лантус в режиме одной инъекции в комбинации с глимепиридом 1 раз в сутки (n = 127). Первичным параметром исследования была разница в динамике снижения HbA1c между группами через 26 нед терапии.
 |
| Рисунок 2. Динамика прандиального прироста гликемии исходно и через 3,5 мес на фоне терапии препаратом НовоМикс 30 |
Исследование показало, что старт инсулинотерапии с использования двухфазного аналога НовоМикс® 30 в двухкратном режиме в комбинации с метформином обеспечивает более выраженное снижение уровня HbA1c и среднего прандиального прироста гликемии у больных СД 2 типа в сравнении с терапией аналогом инсулина Лантус® в режиме одной инъекции в сочетании с глимепиридом.
Нами было проведено исследование в 10 административных округах Москвы с целью изучения эффективности препарата НовоМикс® 30 в условиях повседневной клинической практики в течение 3,5 мес у 3 000 больных СД 2 типа с неудовлетворительным уровнем гликемии на фоне предшествующей терапии.
Для окончательного анализа методом случайной выборки было отобрано 309 анкет (каждая 10-я анкета). Длительность СД 2 типа составляла 11,5 ± 1,5 лет. До перевода на НовоМикс® 30 пациенты получали монотерапию ПССП или комбинированную терапию ПССП с инсулином. Уровень HbA1c в общей группе пациентов исходно составил 9,3 ± 1,5%. В ходе исследования пациенты были разделены на две группы: в 1-й группе больные получали НовоМикс® 30 в двух инъекциях в комбинации с ПССП, во 2-й — НовоМикс® 30 в трех инъекциях без ПССП.
 |
| Рисунок 3. Динамика прандиального прироста гликемии исходно и через 3,5 мес на фоне терапии препаратом НовоМикс® 30 |
1-я группа насчитывала 250 пациентов (195 женщин/55 мужчин), средняя длительность заболевания — 11,5 ± 6,2 года, исходный уровень HbA1c 9,3 ± 1,8%, ГКН 9,9 ± 2,3 ммоль/л, ППГ 11,7 ± 2,7 ммоль/л. Эта группа получала НовоМикс® 30 в двух инъекциях перед завтраком и перед ужином в комбинации с ПССП, представленными препаратами сульфонилмочевины и метформина в максимальных дозах.
Во 2-ю группу были включены 59 пациентов (44 женщины/15 мужчин), со средней длительностью заболевания 11,7 ± 7,8 года, исходными уровнями HbA1c 9,4 ± 1,8%, ГКН 9,5 ± 2,5 ммоль/л, ППГ 11,3 ± 2,6 ммоль/л. Эта группа пациентов получала НовоМикс® 30 в режиме трех инъекций перед основными приемами пищи.
Данные анализа показали, что в ходе наблюдения в обеих группах достоверно улучшились показатели суточного гликемического профиля (8 точек), определявшиеся в процессе самоконтроля (р Рисунок 4. Динамика HbA1c исходно и через 3,5 мес на фоне терапии препаратом НовоМикс® 30
К концу исследования в обеих группах пациентов уровень HbA1c снизился до 7,5 ± 0,8% (рис. 4).
Таким образом, данные по применению двухфазного аналога инсулина НовоМикс® 30 в практике лечения больных СД 2 типа позволяют сделать следующие выводы.
Литература
М. Б. Анциферов, доктор медицинских наук, профессор
Л. Г. Дорофеева
Эндокринологический диспансер Департамента здравоохранения г. Москвы
Инсулин двухфазный [человеческий генно-инженерный]
Фармакологическое действие
Гипогликемический препарат средней продолжительности действия, получен методом рекомбинантной ДНК-технологии. Является комбинацией инсулинов короткой и средней продолжительности действия в соотношении 30:70.
Взаимодействует со специфическим рецептором внешней мембраны клеток и образует инсулинрецепторный комплекс. Активируя биосинтез цАМФ в жировых клетках и клетках печени или непосредственно проникая в мышечные клетки, исулинрецепторный комплекс стимулирует внутриклеточные процессы, в том числе синтез ряда ключевых ферментов (гексокиназы, пируваткиназы, гликогенсинтетазы и др.). Снижение концентрации глюкозы в крови обусловлено повышением её внутриклеточного транспорта, в том числе усилением поглощения и усвоения тканями, стимуляцией гликогенеза, гликогеногенеза, синтеза белка, снижением продукции глюкозы печенью и др.
Продолжительность действия инсулина в основном обусловлена скоростью всасывания, которая в свою очередь зависит от нескольких факторов (в том числе от дозы, способа и места введения). Начало действия после подкожного введения — через 30 минут, максимальный эффект развивается через 2–8 часов, продолжительность действия — до 24 часов. Часто назначают в комбинации с препаратами инсулина короткого действия.
Фармакокинетика
Всасывание зависит от способа введения (подкожно, внутримышечно), места введения (живот, бедро, ягодицы), объёма инъекции, концентрации инсулина и др. Распределяется в тканях неравномерно. Не проникает через плацентарный барьер и в грудное молоко. Период полувыведения — несколько минут. Разрушается инсулиназой, в основном в печени и почках. Выводится почками (30–80 %).